10, October 2022 - Background
A doença de Parkinson
é uma doença neurodegenerativa universalmente progressiva. As
pessoas que vivem com a doença de Parkinson há muitos anos
enfrentam a progressão da doença de Parkinson em estágio inicial,
intermediário e tardio (LSPD - late-stage Parkinson’s disease).
Enquanto as características predominantemente motoras responsivas à
levodopa constituem a maioria da carga de sintomas na doença de
Parkinson em estágio inicial, a incapacidade na LSPD é
caracterizada principalmente por sintomas não motores, que podem ser
pouco responsivos à levodopa.
Objetivo
O objetivo deste
artigo é discutir o reconhecimento da DLSP e sugerir estratégias
que possam auxiliar os pacientes com DLSP na
comunidade.
Discussão
Os marcos de quedas frequentes,
disfunção cognitiva, alucinações e necessidade de cuidados
residenciais sinalizam LSPD e predizem o tempo até a morte. O
tratamento visa mudar para se concentrar no conforto do paciente e na
prevenção consciente de exacerbações. Neste artigo, são
abordados desafios como desregulação autonômica, dor, declínio
cognitivo e psicose. Esses autores defendem uma abordagem holística,
incluindo o apoio não apenas ao paciente com LSPD, mas também a
seus cuidadores.
Este artigo é o sétimo de uma série de
artigos sobre temas importantes em neurologia.
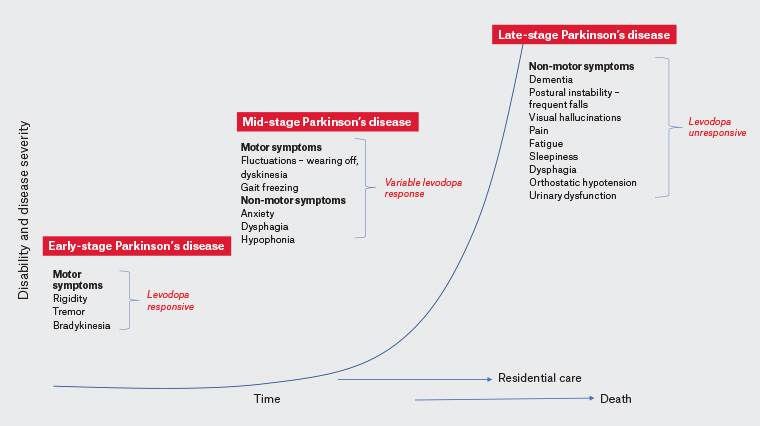
Figura 1. O aumento exponencial na gravidade e incapacidade da doença é observado na doença de Parkinson em estágio avançado com marcos de incapacidade de demência, quedas regulares, necessidade de cuidados residenciais e alucinações visuais preditivas de mau prognóstico. Uma seleção de características clínicas pertinentes por estágio são listadas.
A doença de
Parkinson é uma doença neurodegenerativa caracterizada por
progressão lenta ao longo dos anos. O perfil dos sintomas e a
resposta ao tratamento orientam a classificação em estágio
inicial, médio e tardio (Figura 1). Na doença inicial, embora os
sintomas não motores possam estar presentes e muitas vezes precedem
o diagnóstico, os sintomas motores responsivos à levodopa
predominam, e a maioria dos pacientes é efetivamente tratada com
medicamentos orais.1 As flutuações motoras tornam-se proeminentes
no estágio intermediário da doença de Parkinson; a janela
terapêutica diminui e os pacientes podem ser considerados candidatos
a terapias assistidas por dispositivo (Figura 2; Tabela 1). Os
pacientes sobreviventes entram em estágio avançado da doença de
Parkinson (LSPD), onde há uma mudança para incapacidade crescente
de sintomas não motores que não respondem à levodopa (Figura 1).2
Além dos marcos de LSPD de quedas frequentes (Tabela 2),
comprometimento cognitivo , alucinações visuais e necessidade de
cuidados residenciais,3,4 os pacientes apresentam disartria,
hipofonia, disfagia, constipação, disfunção vesical, dor e
distúrbios neuropsiquiátricos.5 Estes podem ser mais incapacitantes
do que sintomas motores. Os objetivos do tratamento devem, portanto,
ser individualizados para garantir o conforto e a qualidade de vida
do paciente, minimizando a sobrecarga do cuidador. O início dos
marcos de LSPD é um prenúncio de progressão mais rápida da doença
e prediz a morte, mas a variabilidade no curso da doença é bem
reconhecida.
O objetivo deste artigo
é delinear esses desafios e armar o clínico geral (GP) com
ferramentas práticas para o manejo diário de pacientes com
DLSP.
Aspectos motores da doença de Parkinson em estágio
avançado
Na LSPD, a maioria dos sintomas motores permanece
responsiva à medicação, mas o benefício máximo pode diminuir.3
Doses crescentes de medicamentos dopaminérgicos podem não atingir a
melhora ideal e podem induzir efeitos adversos. Para atingir os
objetivos de manter o conforto e a função razoável sem induzir
efeitos indesejados, alguma forma de terapia dopaminérgica deve ser
continuada, pois a disfagia, a bradicinesia e a rigidez permanecem
responsivas ao tratamento. A terapia assistida por dispositivo
(Tabela 1 e seguintes na fonte) também deve geralmente ser continuada na LSPD. Pacientes
com deficiência continuam a se beneficiar de informações de saúde
aliadas para manter a integridade da função e da área de pressão
e evitar contraturas e lesões. Estratégias comumente usadas para
flutuações motoras são discutidas em outro lugar;6 no entanto, na
LSPD, discinesia problemática é incomum.3
Aspectos não
motores da doença de Parkinson em estágio avançado
Os sintomas
não motores predominam em pacientes com LSPD, e o manejo muda para
abordar o declínio cognitivo e complicações neuropsiquiátricas,
sonolência, hipotensão postural, dismotilidade gastrointestinal,
disfagia, desafios nutricionais e dor (Tabela 3).3 À medida que mais
pacientes residem em instalações de cuidados residenciais, eles
dependem cada vez mais de seus médicos de clínica geral para
cuidados médicos (Tabela 4). (segue...) Original em inglês,
tradução Google, revisão Hugo. Fonte: Ajgp.
