Objetivo: atualização nos dispositivos de “Deep Brain Stimulation” aplicáveis ao parkinson. Abordamos critérios de elegibilidade (devo ou não devo fazer? qual a época adequada?) e inovações como DBS adaptativo (aDBS). Atenção: a partir de maio/20 fui impedido arbitrariamente de compartilhar postagens com o facebook. Com isto este presente blog substituirá o doencadeparkinson PONTO blogspot.com, abrangendo a doença de forma geral.
segunda-feira, 20 de fevereiro de 2023
Dor e doença de Parkinson: mecanismos atuais e atualizações de gerenciamento
Por que os homens são mais propensos a desenvolver Parkinson?
Artigo escrito por Samantha Eck, Ph.D.
December 06, 2021 - A doença de
Parkinson pode afetar pessoas de qualquer sexo ou gênero. No
entanto, o sexo biológico masculino é um fator de risco para
Parkinson, com o risco relativo de desenvolver a doença sendo cerca
de 1,5 vezes maior em homens do que em mulheres. Existem também
diferenças entre os sexos na apresentação dos sintomas.
As
razões para as disparidades relacionadas ao sexo nas taxas e
apresentação de Parkinson atualmente não são bem compreendidas.
No entanto, a pesquisa aponta para fatores biológicos e ambientais
que podem ajudar a explicar por que os homens têm maior
suscetibilidade de desenvolver Parkinson em comparação com as
mulheres.
Fatores de risco de Parkinson
A causa da doença
de Parkinson é desconhecida. Acredita-se que o sexo biológico e os
fatores ambientais contribuam para a diferença entre os sexos no
risco de desenvolver a doença.
Risco associado ao sexo
biológico
Há evidências de que o estrogênio pode ter efeitos
protetores contra o desenvolvimento da doença de Parkinson. O
estrogênio é um hormônio sexual feminino que também atua como uma
molécula de sinalização dentro do cérebro. Uma molécula de
sinalização envia informações entre as células. Embora todas as
pessoas produzam e usem estrogênio naturalmente, as mulheres tendem
a ter níveis mais altos de estrogênio do que os homens. Esses
níveis mais altos de estrogênio podem oferecer alguma proteção e
contribuir para um menor risco de Parkinson.
A maior exposição
ao estrogênio ao longo da vida tem sido associada à probabilidade
reduzida de desenvolver Parkinson. Além disso, estudos
observacionais mostram que, embora as mulheres em geral tenham menos
probabilidade de desenvolver Parkinson em comparação aos homens, a
incidência de Parkinson em mulheres na pós-menopausa é quase a
mesma que nos homens. Isso pode ser devido aos níveis reduzidos de
estrogênio neste grupo.
A doença de Parkinson é
caracterizada pela morte dos neurônios dopaminérgicos em uma área
do cérebro chamada substância negra. Esses neurônios são cruciais
para o controle motor, e sua morte está por trás da perda de
controle muscular em pessoas com Parkinson. Os estrogênios são bem
conhecidos por aumentar a capacidade do cérebro de produzir dopamina
e usá-la como uma molécula de sinalização. Este aumento da
sinalização da dopamina pode neutralizar o desenvolvimento dos
sintomas de Parkinson.
O estrogênio também pode ajudar a
proteger contra o Parkinson, evitando a morte dos neurônios
dopaminérgicos.
Em modelos de roedores com Parkinson, os
pesquisadores administraram uma droga que mata os neurônios
dopaminérgicos na substância negra para imitar os sintomas de
Parkinson. A administração de estrogênio protege os neurônios
dopaminérgicos dessa morte celular induzida por drogas. O efeito
protetor dos estrogênios nos neurônios dopaminérgicos da
substância negra também pode contribuir para a redução do risco
de Parkinson em mulheres.
Risco Associado a Fatores
Ambientais
A exposição ao longo da vida a metais pesados ou
certos pesticidas tem sido associada ao aumento do risco de
desenvolver Parkinson. Alguns tipos de trabalhos – como
agricultura, carpintaria ou metalurgia – podem levar a uma maior
exposição a esses materiais. As pessoas que trabalham nesses
empregos, portanto, podem estar em maior risco de Parkinson. Alguns
sugerem que a maior prevalência de homens trabalhando nessas
ocupações pode contribuir para o maior risco de doença de
Parkinson em homens em comparação com as mulheres.
O
traumatismo craniano também tem sido associado ao aumento do risco
de doença de Parkinson. Uma maior incidência de lesões na cabeça
em homens em comparação com as mulheres também pode contribuir
para o aumento do risco de Parkinson.
Diferenças biológicas
entre os sexos na apresentação dos sintomas
Existe uma grande
variabilidade na forma como as pessoas desenvolvem a doença de
Parkinson. Homens e mulheres, em média, tendem a apresentar
diferentes sintomas de Parkinson, com diferentes níveis de
gravidade. Alguns estudos relatam que as mulheres são mais propensas
do que os homens a exibir os seguintes sintomas não
motores:
Fadiga
Das pernas inquietas
Depressão
Mudança
de peso
Constipação
Perda de paladar ou olfato
Dor
Suor
excessivo
Os homens com
doença de Parkinson são mais propensos do que as mulheres a
apresentar deficiências na cognição. Essas deficiências podem
incluir déficits de atenção e memória de trabalho, bem como
alterações no controle de impulsos. Original em inglês, tradução
Google, revisão Hugo. Fonte: MyParkinson´sTeam.
segunda-feira, 13 de fevereiro de 2023
O eixo microbioma-intestino-cérebro na doença de Parkinson
130223 - Evidências têm se acumulado nos últimos anos para uma relação bidirecional entre o cérebro e o intestino que desempenha um papel importante na doença de Parkinson (DP). Pesquisas recentes sugerem que o microbioma intestinal desempenha um papel fundamental nessa relação e que o eixo microbioma-intestino-cérebro pode influenciar os mecanismos fisiopatológicos envolvidos no risco e progressão da DP.1
Nas últimas duas décadas, o papel significativo dos
processos relacionados ao intestino no desenvolvimento e progressão
da DP tornou-se cada vez mais evidente.2,3 O envolvimento do sistema
gastrointestinal na DP foi reconhecido há mais de 200 anos por James
Parkinson em seu ensaio seminal sobre a 'Paralisia Agitante', onde
descreveu sintomas de constipação e um “estado desordenado do
estômago e intestinos”.4 Hoje, sabemos que a DP dá origem a uma
série de sintomas gastrointestinais e manifestações clínicas e
que estes podem preceder o início dos sintomas motores em
décadas.5,6 A constipação é uma característica prodrômica
clássica da DP e, além disso, parece predizer uma pior trajetória
da doença.6-8 A síndrome do intestino irritável é comum em
pacientes com DP e pessoas com doença inflamatória intestinal têm
um risco maior de DP do que aqueles sem.9 Vários fatores dietéticos
também foram associados ao aumento ou diminuição do risco de DP,
que, pelo menos em alguns casos, pode ser mediado pelo intestino.1
O
início e a gravidade da disfunção gastrointestinal variam entre os
pacientes, mas quase todos os pacientes com DP acabarão
experimentando pelo menos um sintoma gastrointestinal.5
Quase
todos os pacientes com DP acabarão experimentando pelo menos um
sintoma gastrointestinal.5
O eixo intestino-cérebro é uma
estrada para a comunicação intestino-cérebro
O interesse na
comunicação intestino-cérebro na DP foi despertado por estudos de
Braak e colegas em 2006, que demonstraram agregados de
alfa-sinucleína (uma marca patológica da DP) no cérebro e no
sistema nervoso entérico de indivíduos autopsiados com DP, levando
os autores a levantam a hipótese de que a DP pode começar no
intestino, possivelmente por meio de um patógeno capaz de passar
pelo revestimento epitelial gástrico.10
Desde então, estudos
em modelos animais demonstraram que a alfa-sinucleína pode de fato
se espalhar do trato gastrointestinal para o cérebro, bem como do
cérebro para o trato gastrointestinal através do nervo vago.11-13 A
comunicação bidirecional entre o sistema nervoso central e entérico
tem tornou-se conhecido como o eixo intestino-cérebro. Os principais
atores neste fluxo de informações foram propostos para incluir
inflamação intestinal (e sua associação com doenças
inflamatórias intestinais e o gene LRRK), hiperpermeabilidade
intestinal ('intestino permeável'), semeadura e propagação de
alfa-sinucleína no sistema nervoso entérico, e, mais recentemente,
o microbioma intestinal (Figura 1).1,11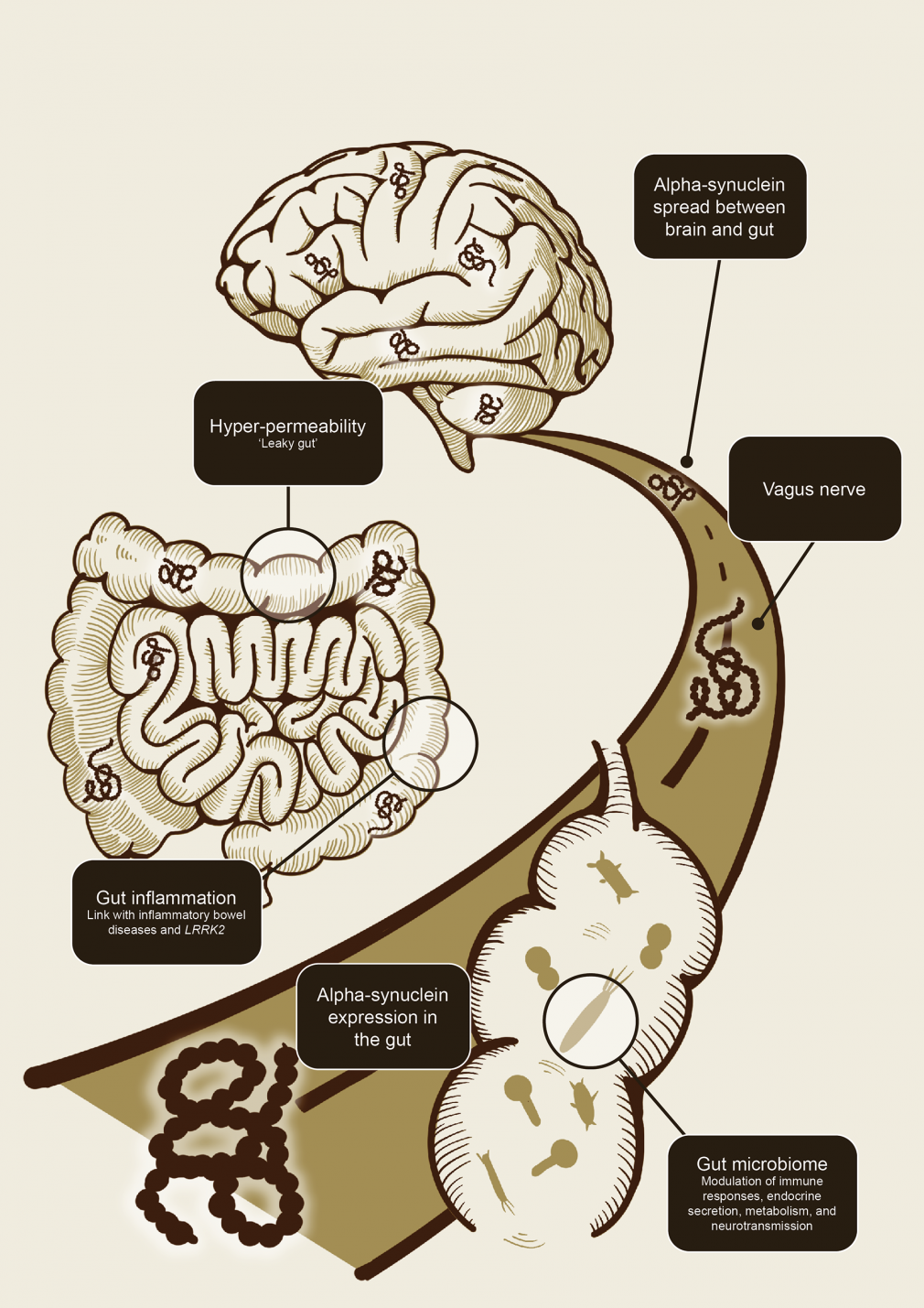 O eixo intestino-cérebro permite um fluxo bidirecional de informações entre o intestino e o cérebro.1,11-13
O eixo intestino-cérebro permite um fluxo bidirecional de informações entre o intestino e o cérebro.1,11-13
O eixo
microbioma-intestino-cérebro
Figura 1. Ilustração esquemática
de como o eixo intestino-cérebro pode contribuir para a disseminação
da patologia alfa-sinucleína (adaptado de Breen et al 2019). Foi
proposto que a inflamação intestinal e a hiperpermeabilidade e
alterações no microbioma intestinal estão associadas…
A
alfa-sinucleína, a inflamação intestinal e a permeabilidade
intestinal são elementos-chave no eixo intestino-cérebro
Tem
sido levantada a hipótese de que agregados mal dobrados de
alfa-sinucleína que se originam no sistema nervoso entérico viajam
para o cérebro via transferência transsináptica de célula a
célula semelhante a príon, embora o modo de transferência, bem
como a origem de alfa-sinucleína ainda não estão claros.11,14 Se a
DP começa no cérebro ou se começa no intestino, ou se há
fenótipos da doença tanto no intestino quanto no cérebro, é uma
área sob investigação ativa.6,15 -17
Se a DP começa no
cérebro ou se começa no intestino permanece
indeterminado.6,15-17
Em outros estudos, foi demonstrado que a
permeabilidade intestinal alterada ("intestino permeável")
e a inflamação intestinal também desempenham um papel na patologia
da DP em subconjuntos de pacientes.1,18,19
Curiosamente, alguns tipos de infecções (e subsequente inflamação da parede intestinal) mostraram induzir a expressão de alfa-sinucleína no trato gastrointestinal, o que levou à hipótese de que a expressão de alfa-sinucleína pode ser um mecanismo de defesa imune.11 Pro-sinucleína crônica. a atividade imune inflamatória é cada vez mais reconhecida como um elemento fundamental dos distúrbios neurogenerativos, incluindo a DP.19 O reconhecimento de uma conexão entre inflamação e DP foi reforçado por estudos observacionais que demonstram fortes ligações entre DP e doenças inflamatórias intestinais.18,20 Em estudos epidemiológicos e genéticos estudos, descobriu-se que pessoas com doença inflamatória intestinal tinham até 40% mais chances de desenvolver DP em comparação com aqueles sem doença inflamatória intestinal, com LRRK2 emergindo como um gene de suscetibilidade comum para ambas as doenças.18,20
O
microbioma intestinal e seu efeito na saúde do hospedeiro
Uma das
descobertas mais intrigantes relacionadas a esse campo é o papel do
microbioma intestinal na DP. Uma enorme comunidade microbiana
conhecida como microbiota reside sobre e dentro do corpo humano. Este
ecossistema invisível de micróbios está localizado em superfícies
externas e internas, como a pele, a cavidade oral e, particularmente,
dentro do trato gastrointestinal.21,22 O microbioma intestinal é
composto principalmente por bactérias, mas também inclui fungos,
vírus e protozoários , bem como seus genomas coletivos e o ambiente
que habitam.23 Esses micróbios agem como um vasto ecossistema
complexo no qual cada espécie tem o potencial de exercer diversos
efeitos sobre as espécies vizinhas.24 As estimativas mais recentes
sugerem que, para a pessoa média , células bacterianas e humanas
estão presentes em números aproximadamente iguais.25 Em uma pessoa
de referência de 70 kg, isso equivale a 38 trilhões de bactérias,
com uma massa total de cerca de 0,2 kg, a grande maioria das quais é
encontrada no intestino, particularmente no cólon .21,25
Os
microorganismos intestinais evoluíram ao longo de milhares de anos
para formar uma notável relação simbiótica com seus hospedeiros.
Em troca de alimentos por meio da ingestão dietética, os micróbios
fornecem uma variedade de funções imunológicas, digestivas e
nutricionais que são benéficas para o hospedeiro.26,27 O microbioma
e seu consórcio de genes podem ser considerados uma extensão do
repertório genético do hospedeiro para formam o que alguns agora
chamam de 'genótipo estendido'.28 Através da modificação de seu
fenótipo hospedeiro, isso pode significar que o microbioma ainda tem
o potencial de modificar a evolução humana.28
O microbioma
não é estático; é uma comunidade dinâmica que muda ao longo da
vida à medida que os indivíduos envelhecem.29,30 Diferenças
consideráveis na composição, abundância e função da microbiota
intestinal foram observadas entre indivíduos jovens e idosos em
estudos clínicos, muitas vezes demonstrando uma diminuição em
Bifidobacterium e Lactobacillus e um aumento de
Enterobacteriaceae.30,31 Essas alterações no microbioma estão
associadas a fatores como afinamento da mucosa, senescência
imunológica, mudanças na dieta e atividade física, medicamentos e
estado de saúde que ocorrem à medida que os indivíduos
envelhecem.1,32 Isso fenômeno levou à ideia de que mudanças
relacionadas à idade no microbioma intestinal podem estar associadas
à predisposição de pessoas idosas a certas doenças.31,33
Mudanças
no microbioma podem estar associadas à predisposição a certas
doenças.1,31,33
O microbioma pode ser alterado por vários
fatores, como dieta, genética, exposições ambientais, estado de
saúde e medicamentos.1 Os microrganismos intestinais também
interagem com o hospedeiro por meio de toxinas, subprodutos e
metabólitos secretados para modular as respostas imunes, secreção
endócrina, metabolismo , e neurotransmissão.34 As alterações do
microbioma podem resultar em uma mudança para uma superabundância
de bactérias associadas a um estado "não saudável" ou
patológico. Esse tipo de alteração no microbioma é geralmente
denominado disbiose e tem sido associado a uma variedade de doenças
metabólicas, gastrointestinais e neurológicas, incluindo
DP.1,20,30,31,35-37
Um papel para o microbioma intestinal na DP
Numerosos estudos examinaram o
microbioma intestinal de pacientes com DP e descobriram que ele
estava alterado em comparação com controles saudáveis.38-41 Em uma
recente análise metagenômica em larga escala do microbioma
intestinal de 490 pacientes com DP, mais de 30% dos espécies
microbianas, genes e vias testadas demonstraram alterações em
comparação com controles sem DP, retratando disbiose
generalizada.42 Tentativas de identificar os microrganismos precisos
associados à DP produziram resultados inconsistentes. No nível de
gênero, meta-análises mostraram que a abundância relativa de
bactérias anti-inflamatórias e produtoras de ácidos graxos de
cadeia curta (incluindo Blautia, Coprococcus, Roseburia, Lachnospira
e Faecalibacterium) é reduzida em pacientes com DP em comparação
com controles, enquanto os níveis de Lactobacillus, Bifidobacterium
e Akkermansia são criados. Patógenos oportunistas e bactérias
pró-inflamatórias (incluindo Alistipes, Escherichia, Bacteroides
Corynebacterium e Porphyromonas) também são enriquecidos em
pacientes com DP.34,36,43,44 Ainda não está claro se as alterações
observadas no microbioma de pacientes com DP são a ocorrência
inicial que contribui para o desenvolvimento da doença, ou se as
alterações surgem em resposta à patologia da DP; ambos são uma
possibilidade.19
Curiosamente, vários distúrbios intestinais
(incluindo infecções, disbiose, inflamação e dismotilidade), bem
como fatores dietéticos, mostraram influenciar a resposta à
medicação para DP.1 A terapêutica dirigida a micróbios está se
mostrando promissora no tratamento da DP. Estudos piloto de pequeno e
curto prazo mostraram melhorias nos sintomas motores e não motores,
como constipação e biodisponibilidade de levodopa, com intervenções
dietéticas e suplementação com probióticos/prebióticos.1 Outras
modalidades potencialmente úteis sendo testadas incluem transplante
de microbiota fecal e pequenas moléculas drogas, produtos biológicos
e metabólitos que atuam em alvos relacionados ao intestino.1
Estratégias direcionadas a patologias de DP (como agregação de
alfa-sinucleína) no sistema nervoso entérico também estão em
desenvolvimento e recentemente demonstraram sucesso em ensaios
clínicos envolvendo pacientes com DP.1,45 ,46 Em última análise,
espera-se que os avanços científicos neste campo se traduzam no uso
responsável de novas abordagens diagnósticas, prognósticas e
terapêuticas que melhorem a vida dos pacientes que vivem com DP.
Original em inglês, tradução Google, revisão Hugo. Fonte:
Neurotorium.
quinta-feira, 9 de fevereiro de 2023
Estimulação cerebral profunda do globo pálido interno evoca atividade neural ressonante na doença de Parkinson
09 February 2023 - Globus pallidus internus deep brain stimulation evokes resonant neural activity in Parkinson’s disease
Resumo- A estimulação cerebral profunda do globo pálido interno é uma terapia estabelecida para pacientes com doença de Parkinson refratária a medicamentos. Os resultados clínicos são altamente dependentes da aplicação de estimulação em locais precisos no cérebro. No entanto, marcadores neurofisiológicos robustos são necessários para determinar a localização ideal do eletrodo e para orientar a seleção do parâmetro de estimulação pós-operatória. Neste estudo, avaliamos a atividade neural ressonante evocada no pallidum como um potencial marcador intraoperatório para otimizar a seleção de parâmetros de direcionamento e estimulação para melhorar os resultados da estimulação cerebral profunda para a doença de Parkinson.
Registros intraoperatórios de potencial de campo local foram adquiridos em 22 pacientes com doença de Parkinson submetidos à implantação de estimulação cerebral profunda do globo pálido interno (N = 27 hemisférios). Um grupo controle de pacientes submetidos a implantação no núcleo subtalâmico (N = 4 hemisférios) para doença de Parkinson ou no tálamo para tremor essencial (N = 9 pacientes) foi incluído para comparação. A estimulação de alta frequência (135 Hz) foi entregue a partir de cada contato do eletrodo sequencialmente enquanto registrava a resposta evocada dos outros contatos. A estimulação de baixa frequência (10 Hz) também foi aplicada como comparação. As características da atividade neural ressonante evocada, incluindo amplitude, frequência e localização, foram medidas e analisadas para correlação com parâmetros de estimulação terapêutica pós-operatória derivados empiricamente.
A atividade neural ressonante evocada pelo palido provocada por estimulação no globo pálido interno ou externo foi detectada em 26 dos 27 hemisférios e variou entre os hemisférios e entre os contatos estimulantes dentro dos hemisférios individuais. Explosões de estimulação de alta frequência provocaram atividade neural ressonante evocada com amplitudes semelhantes (P = 0,9), mas uma frequência mais alta (P = 0,009) e um número maior de picos (P = 0,004) do que a estimulação de baixa frequência. Identificamos um “ponto quente” no pálido póstero-dorsal, onde a estimulação evocou amplitudes de atividade neural ressonante mais altas (P < 0,001). Em 69,6% dos hemisférios, o contato que provocou a amplitude máxima no intraoperatório correspondeu ao contato empiricamente selecionado para estimulação terapêutica crônica por um clínico especialista após 4 meses de sessões de programação. A atividade neural evocada pelos núcleos palidal e subtalâmico foi semelhante, exceto pelas amplitudes palidais mais baixas. Nenhuma atividade neural ressonante evocada foi detectada no grupo de controle de tremor essencial.
Dada a sua topografia espacial e correlação com os parâmetros de estimulação pós-operatória selecionados empiricamente por médicos especialistas, a atividade neural ressonante evocada pelo palido mostra-se promissora como um marcador potencial para orientar o direcionamento intraoperatório e para auxiliar o clínico na programação da estimulação pós-operatória. É importante ressaltar que a atividade neural ressonante evocada também pode ter o potencial de orientar a programação de estimulação cerebral profunda direcional e de circuito fechado para a doença de Parkinson.
HGRS participa de estudo nacional inédito sobre doença de Parkinson
08/02/2023 - Pela primeira vez, o Brasil terá dados aprofundados sobre a prevalência e incidência da doença de Parkinson na população, a partir de um estudo de abrangência nacional. Na Bahia, uma equipe do Hospital Geral Roberto Santos (HGRS) será responsável pela coleta e análise dos dados, além do atendimento aos pacientes.
Comandado pela Universidade Federal do Rio Grande do Sul (UFRGS), em associação com The Michael J. Fox Foundation, o estudo de base populacional vai acompanhar por volta de 8 mil indivíduos acima de 60 anos, durante cinco anos, na Bahia, Rio Grande do Sul, Pará e Distrito Federal. A cidade escolhida na Bahia para coleta dos dados foi Jacobina, a cerca de 340 km de Salvador.
“Nós vamos dizer, de fato, qual é a prevalência da doença de Parkinson no Brasil. Até então, não temos um dado fidedigno, como vários outros países têm, e isso é decisivo para a construção de políticas de saúde pública. O Estado pode planejar quantos medicamentos serão alocados, quanto é necessário para a reabilitação desses indivíduos, entre outras políticas públicas que necessitam dos números epidemiológicos”, celebra o neurologista Guilherme Valença, um dos coinvestigadores principais da pesquisa e coordenador do Ambulatório de Transtornos do Movimento e Doença de Parkinson do HGRS.
Na primeira fase do estudo, serão aplicados questionários para triagem de parkinsonismo e distúrbio do comportamento do sono REM. Posteriormente, os casos rastreados como positivos serão examinados. Pelo período de cinco anos, esses indivíduos serão acompanhados, bem como aqueles com parkinsonismo sutil e uma amostra de indivíduos saudáveis.
“Vamos procurar saber não só quem tem Parkinson, mas também quais indivíduos não preenchem critérios, mas apresentam elementos que nos alertem sobre a possibilidade de vir a desenvolver a doença. Observamos elementos como olfato, sono e outros que podem nos sinalizar quem vai desenvolver Parkinson. No transcorrer do tempo, observaremos quantos deles desenvolverão a doença por ano”, explica Valença.
O neurologista destaca ainda a importância do estudo como fonte de capacitação para os profissionais de saúde do município. “Nós já iniciamos esse trabalho de levar educação para os agentes de saúde. Então, vamos deixar um legado na região”, acrescenta.
Atualmente, no Brasil, apenas dois estudos de base populacional determinaram a prevalência de parkinsonismo. Em Minas Gerais, a prevalência de doença de Parkinson foi de 3,3% para maiores de 64 anos. Já para as demais síndromes parkinsonianas, um estudo realizado na região Sudeste fornece dados sobre indivíduos maiores de 75 anos, com prevalência bruta de 10,7% para síndromes parkinsonianas. Outras regiões brasileiras não têm dados sobre a doença. Fonte: Saude ba.
quinta-feira, 2 de fevereiro de 2023
O potencial dos anticorpos monoclonais (mAb - monoclonal antibody) Cinpanemab e Prasinezumab demonstrou-se frustrado até o presente
020223 - O potencial dos anticorpos monoclonais (mAb - monoclonal antibody) Cinpanemab e Prasinezumab, a última aposta das bigfarmas, demonstrou-se frustrado até o presente, de forma que as terapias supostamente endereçadas à alfa-sinucleína deram em nada. Mas ainda restam esperanças, embora tímidas, e com certeza não será para nossa geração.
A Sanofi adotou uma nova abordagem diferente que é muito menos estudada em oposição à abordagem da α-sinucleína com venglustat (que também falhou). É um inibidor da glicosilceramida sintase que atua visando a mutação GBA encontrada em até 10% dos pacientes com DP e associada ao início precoce da doença. Apesar de sua falha na DP, a empresa continuará a estudar o venglustat em outras doenças raras, como a doença de Gaucher.
Embora essas falhas sejam decepcionantes, não são nenhuma surpresa. KOLs (key opinion leaders) expressaram dúvidas sobre a probabilidade de sucesso em ensaios que investigam DMT (disease-modifying therapies) para DP, dada a complexa fisiopatologia da doença e a necessidade de direcionar os pacientes no início da progressão da doença.
As estratégias de modificação da doença variam desde aquelas que desempenham um papel neuroprotetor, até aquelas que podem reverter a doença. A GlobalData acredita que a neuroproteção está mais ao alcance no futuro próximo, embora esta área ainda se revele muito arriscada para as empresas farmacêuticas, devido ao recente fracasso nos testes. Ainda assim, a oportunidade para os desenvolvedores explorarem estratégias alternativas agora é imperativa, dada a significativa necessidade não atendida no espaço de DP. Fontes: Alzforum e Parkinsonsnewstoday.
Tomar pílulas para dormir aumenta o risco de demência em quase 80%
020223 - Um novo estudo mostra uma associação entre o consumo regular de pílulas para dormir e um maior risco de demência em pessoas brancas. Mais estudos são necessários para entender os mecanismos subjacentes.
Os
idosos que tomam regularmente benzodiazepínicos, prescritos para
tratar a insônia crônica, têm 79% mais chances de sofrer de
demência (como Alzheimer) do que aqueles que raramente ou nunca os
tomam. O estudo observacional publicado no Journal of Alzheimer's
Disease não permite analisar os mecanismos dessa associação, que
será objeto de pesquisas adicionais.
Para consumo pelo menos
cinco vezes por mês
Os investigadores americanos analisaram o
consumo de comprimidos para dormir por 3.068 adultos, pouco mais de
metade dos quais eram mulheres (74 anos em média, 41,7% negros,
58,3% brancos) sem demência e não residentes em asilos. Durante um
período de dez anos, o consumo de pílulas para dormir foi
registrado três vezes com as seguintes opções de resposta: "Nunca
(0)", "Raramente (≤1/mês)", "Às vezes
(2-4/mês)", "Muitas vezes (5-15/mês)" ou "Quase
sempre (16-30/mês)". A associação entre tomar pílulas para
dormir e demência foi significativa apenas para consumo regular
(pelo menos 5 vezes/mês), em comparação com consumo pouco
frequente ou nenhum consumo.
Além disso, o estudo teve como
objetivo examinar se essa associação variava por etnia. E, de fato,
a associação foi vista em pessoas brancas, mas não em pessoas
negras. No entanto, os brancos eram pelo menos duas vezes mais
propensos a tomar benzodiazepínicos como Halcion, Dalmane e Restoril
(7,7% versus 2,7%).
Suspeita-se de uma ligação direta entre
o uso de benzodiazepínicos e a doença de Alzheimer.
Considere outras
opções além de pílulas para dormir
Yue Leng, do Departamento
de Psiquiatria e Ciências Comportamentais da Universidade da
Califórnia, em San Francisco, e co-autor do estudo, disse que os
pacientes que dormem mal devem hesitar antes de tomar remédios. “O
primeiro passo é determinar o tipo de problema de sono do paciente”,
adverte. Se a insônia for diagnosticada, a terapia
cognitivo-comportamental para insônia é o tratamento de primeira
linha. Se for necessário usar medicamentos, a melatonina pode ser
uma opção mais segura, mas precisamos de mais evidências para
entender seu impacto a longo prazo na saúde.» Original em francês,
tradução Google, revisão Hugo. Fonte: Futura-sciences.
Submissões de Lecanemab arquivadas na Europa, Japão e China
02.02.23 - Após a recente aprovação acelerada de Lequembi (lecaneman-imrt; Eisai, Tóquio, Japão; e Biogen, Cambridge, MA) pela Food and Drug Administration (FDA), a European Medicines Agency (EMA) aceitou um pedido de autorização de comercialização para lecanemab para o tratamento precoce de indivíduos diagnosticados com DA com comprometimento cognitivo leve ou estágio de demência leve da doença e presença confirmada de patologia beta-amilóide (Aβ). No início deste mês, a Eisai anunciou que havia arquivado um Pedido de Licença Biológica suplementar (sBLA) junto ao FDA, solicitando que o FDA convertesse a aprovação acelerada do lecanemab em aprovação tradicional. Em outros anúncios, a Eisai informou que havia submetido um pedido de autorização de comercialização à Agência de Dispositivos Médicos e Farmacêuticos do Japão e iniciado o envio de dados para um Pedido de Licenciamento de Produtos Biológicos à Administração Nacional de Produtos Médicos da China.
Lecanemab é um anticorpo monoclonal de imunoglobulina humanizada gama 1 (lgG1) dirigido contra formas agregadas solúveis (“protofibrilas”) e insolúveis de beta amilóide para o tratamento da DA. As reações adversas mais comuns relatadas foram reações relacionadas à infusão, dor de cabeça, tosse e diarreia. Original em inglês, tradução Google, revisão Hugo. Fonte: Practicalneurology.
Passar tempo na natureza pode proteger contra o risco de demência
Adultos mais velhos que viviam em uma área com mais espaço verde tiveram uma taxa menor de hospitalização por doença de Parkinson, doença de Alzheimer e demências relacionadas, mostrou um grande estudo
February 2, 2023 - Passar um tempo na natureza – mesmo que apenas duas horas por semana – tem sido associado a vários benefícios à saúde.
Parece
apoiar o envelhecimento saudável e tem sido associado, entre outras
coisas, à melhora da função cognitiva, pressão arterial, saúde
mental e sono.
Agora, um estudo com quase 62 milhões de
beneficiários do Medicare sugere que a natureza também pode ajudar
a proteger contra o risco de desenvolver certos distúrbios
neurodegenerativos.
Os resultados revelaram que os idosos que
viviam em um CEP com mais espaço verde tiveram uma taxa menor de
hospitalização por doença de Parkinson, doença de Alzheimer e
demências relacionadas, como demência vascular e demência com
corpos de Lewy.
O espaço azul – massas de água como lagos,
rios e oceanos – e a quantidade de terra dedicada a parques em um
determinado CEP também foram associados a menos internações
hospitalares por doença de Parkinson, mas não por doença de
Alzheimer e demências relacionadas.
Novo estudo encontra 6
maneiras de retardar o declínio da memória e diminuir o risco de
demência
A natureza pode reduzir
os níveis de estresse
Por que isso ainda não está claro, mas as
principais teorias propõem que a natureza reduz os níveis de
estresse do nosso corpo enquanto aumenta nossa capacidade de
concentração. A proximidade de florestas, parques e outros espaços
verdes comuns ao ar livre também pode incentivar a atividade física
e oferecer oportunidades para se conectar com outras pessoas.
O
exercício regular e a interação social podem ajudar a prevenir a
doença de Alzheimer e o declínio cognitivo geral, enquanto o
estresse crônico tem sido associado a um risco aumentado de
demência. O exercício também pode reduzir a probabilidade de
desenvolver a doença de Parkinson.
“Também sabemos que, em
geral, a poluição do ar e os níveis de ruído são mais baixos em
ambientes mais verdes”, disse o autor do estudo, Jochem Klompmaker,
pesquisador de pós-doutorado no Harvard T.H. Escola Chan de Saúde
Pública. “Alguns desses mecanismos podem estar relacionados ao
Alzheimer e ao Parkinson”.
As associações protetoras de
espaços verdes com hospitalização diminuíram após o ajuste para
a poluição do ar, mas ainda permaneceram significativas, implicando
que outros fatores estão em jogo. As descobertas foram publicadas
pela JAMA Network Open em dezembro.
“Não é o primeiro
estudo a mostrar essa associação entre espaços verdes” e
demência/Parkinson, “mas um de seus grandes pontos fortes é a
população de estudo extremamente grande”, disse Anjum Hajat,
professor associado de epidemiologia da Universidade de Washington,
que foi não envolvido na pesquisa. “Nenhum outro estudo foi tão
grande.”
Klompmaker e seus colegas analisaram códigos
postais e internações hospitalares para todos os beneficiários do
Medicare com 65 anos ou mais que viveram nos Estados Unidos contíguos
de 2000 a 2016.
Benefícios para a saúde de espaços verdes, espaços azuis e cobertura de parques
Para
avaliar a exposição a ambientes naturais, eles analisaram a
quantidade de espaço verde, espaço azul e cobertura de parque para
o CEP residencial de cada beneficiário. O espaço verde foi definido
pelo índice de vegetação de diferença normalizada (NDVI), uma
medida do verde de uma parcela de terra calculada usando imagens de
satélite.
Um NDVI de 1, por exemplo, significa a presença de
vegetação verde densa, como uma floresta, enquanto áreas
urbanizadas com escassez de árvores pontuariam mais perto de 0.
“NDVI captura vegetação verde”, disse Klompmaker. “Pode ser a
grama em seu quintal, árvores na rua ou até mesmo plantações em
terras agrícolas.”
Os pesquisadores também usaram imagens
de satélite para coletar valores de espaço azul para a água,
enquanto a porcentagem de cobertura do parque foi baseada no banco de
dados de áreas protegidas do Serviço Geológico dos EUA. As
hospitalizações incluíram os beneficiários do Medicare que
tiveram um diagnóstico primário ou secundário de doença de
Parkinson, doença de Alzheimer ou demências relacionadas.
Os resultados confirmam o que outros estudos menores observaram em termos de natureza e distúrbios neurodegenerativos.
Um estudo de 2022 de quatro
cidades dos EUA descobriu que o alto espaço verde residencial estava
associado a um risco reduzido de demência entre adultos mais velhos.
Uma revisão de 22 estudos de 2021 sugeriu associações positivas
entre espaços verdes e medidas de saúde cerebral relacionadas à
doença de Alzheimer.
DuWayne Heupel, 69, mora em Colorado
Springs, um paraíso para os amantes da natureza com mais de 9.000
acres de parque e 500 acres de trilhas. “Temos muito espaço verde
em Colorado Springs”, disse Heupel. “Definitivamente ajuda na
minha saúde, principalmente na minha perspectiva mental.”
E
em um estudo de 2020, residentes de Vancouver, B.C., que moram perto
de estradas, tiveram maior incidência de Parkinson, de Alzheimer e
demências relacionadas, mas o verde parecia ter um efeito
protetor.
“Com base nas evidências disponíveis, podemos
dizer que quanto mais contato com a natureza, melhor”, disse Payam
Dadvand, professor de pesquisa associado do Instituto de Saúde
Global de Barcelona, cuja própria pesquisa se concentra nos efeitos
da poluição do ar e dos espaços verdes na saúde humana. Sua
análise de 2018 de 6.506 idosos no Reino Unido descobriu um declínio
cognitivo mais lento ao longo de um período de acompanhamento de uma
década para aqueles que viviam em áreas com mais espaços
verdes.
Os pesquisadores teorizaram que a exposição à
natureza oferece benefícios à saúde por:
Redução de danos
— redução da exposição à poluição do ar, ao ruído e ao
calor.
Restauração psicológica — redução do estresse e
melhor capacidade de concentração.
Facilitação de
comportamentos saudáveis – encorajando a atividade física e a
coesão social.
Bill Furey (na frente com uma camiseta azul), 61, lidera o Heritage Hiking Club, com sede em Orange County, Califórnia. Ele diz que conheceu alguns de seus melhores amigos por meio do grupo de caminhada. (Bill Furey)
O pai de Furey havia morrido de câncer no pâncreas um ano antes, e sua mãe achou que a viagem seria boa para ele.
“Foi a primeira vez que senti paz desde que meu pai faleceu, e foi o começo de minha caminhada pela floresta para encontrar algum cuidado com a alma”, disse Furey, que agora lidera o Heritage Hiking Club (HHC), com sede em Orange County, Califórnia. “Definitivamente não sou cientista, mas algo mágico acontece quando você se levanta com terra sob as botas.”
Ele conheceu alguns de seus melhores amigos por meio do grupo de caminhada e vários membros até se casaram, disse Furey.
Josie Robarge, de Banning, Califórnia, começou a caminhar e correr regularmente ao ar livre há pouco mais de uma década. Agora, aos 56 anos, ela caminha pelo menos duas vezes por semana com outros membros de grupos sociais como o HHC.
“Eles são as pessoas com quem você escolhe viver – incentivadores, motivadores e amigos que farão um muro ao seu redor se você precisar usar o banheiro do Parque Nacional de Zion e não conseguir voltar ao centro de visitantes!” disse Robarge.
Se o seu bairro não possui muita natureza, visite uma reserva florestal ou trilha para caminhada, dizem os especialistas.
A crescente evidência de que os espaços verdes são bons para a saúde também deve levar os líderes nacionais e locais a aumentar esses espaços nas áreas urbanas e desenvolver novos espaços naturais, disse Dadvand.
“Sair na natureza é bom para sua saúde – não apenas em termos de demência e Parkinson, mas muitos pontos de saúde diferentes que podemos assumir serão melhorados por estar ao ar livre e mais conectado com a natureza”, disse Hajat.
Subscreva a newsletter Well+Being, a sua fonte de aconselhamento especializado e dicas simples para o ajudar a viver bem todos os dias. Original em inglês, tradução Google, revisão Hugo. Fonte: Washingtonpost.





