Objetivo: atualização nos dispositivos de “Deep Brain Stimulation” aplicáveis ao parkinson. Abordamos critérios de elegibilidade (devo ou não devo fazer? qual a época adequada?) e inovações como DBS adaptativo (aDBS). Atenção: a partir de maio/20 fui impedido arbitrariamente de compartilhar postagens com o facebook. Com isto este presente blog substituirá o doencadeparkinson PONTO blogspot.com, abrangendo a doença de forma geral.
quarta-feira, 6 de maio de 2020
Resultado de pacientes com doença de Parkinson afetados pelo COVID-19
May 6, 2020 - Neste artigo publicado recentemente em Distúrbios do Movimento, Antonini et al. Relatam o resultado de 10 casos clínicos de pacientes com Doença de Parkinson infectados por SARS-CoV-2, coletados da experiência na Unidade de Distúrbios do Movimento e Parkinson em Pádua, Itália e no Centro de Excelência da Fundação Parkinson, no King's College Hospital, em Londres, Reino Unido. Os resultados do estudo sugerem que pacientes com DP de idade avançada com maior duração da doença são particularmente suscetíveis ao COVID-19 com uma taxa de mortalidade substancialmente alta (40%). Aqueles em terapias avançadas, como estimulação cerebral profunda ou terapia de infusão de levodopa, parecem especialmente vulneráveis, com uma taxa de mortalidade de 50% entre os quatro casos relatados no artigo. Original em inglês, tradução Google, revisão Hugo. Fonte: Eanpages.
terça-feira, 5 de maio de 2020
Parkinson: ataque autoimune pode começar anos antes do diagnóstico
Um novo estudo adiciona evidências de que a autoimunidade desempenha um papel no desenvolvimento da doença de Parkinson. A pesquisa também oferece esperança de que o tratamento preventivo precoce possa compensar os danos.
May 4, 2020 - A doença de Parkinson é um distúrbio crônico e progressivo. Suas características tendem a incluir tremor, rigidez, lentidão de movimento e equilíbrio prejudicado.
Cerca de 1 milhão de pessoas nos Estados Unidos e 10 milhões de pessoas em todo o mundo têm a doença.
Os resultados de Parkinson são a perda de células nervosas em uma parte do cérebro chamada substância negra. Essas células produzem dopamina, um mensageiro químico ou neurotransmissor, envolvido no controle do movimento.
A maioria das pessoas com Parkinson tem mais de 50 anos quando recebe o diagnóstico, mas algumas desenvolvem sintomas motores, envolvendo problemas com o controle muscular, em idade mais precoce.
Anos antes do surgimento dos sintomas motores, outros sintomas do Parkinson podem aparecer, incluindo um olfato reduzido, constipação, alterações de humor e distúrbio do comportamento do sono REM, que envolve a realização física de sonhos.
A existência desses sintomas pré-diagnóstico sugere que o dano às células nervosas produtoras de dopamina começa muito antes de a pessoa ter problemas com o movimento.
Dano auto-imune
Um novo estudo - liderado por pesquisadores do Instituto de Imunologia La Jolla (LJI), na Califórnia - acrescenta evidências de que o sistema imunológico pode ser responsável pelo dano às células nervosas.
A pesquisa, que aparece na Nature Communications, também indica que esse ataque auto-imune pode começar mais de uma década antes que a pessoa receba o diagnóstico de Parkinson.
As descobertas oferecem esperança de que os médicos possam diagnosticar a doença mais cedo e que o tratamento imunossupressor possa retardar ou até impedir a perda de células de dopamina.
"Uma vez que essas células se foram, elas se foram", diz Cecilia Lindestam Arlehamn, Ph.D., a primeira autora do estudo e professora assistente da LJI. "Portanto, se você puder diagnosticar a doença o mais cedo possível, isso poderá fazer uma enorme diferença."
Um estudo de 2017 envolvendo alguns dos mesmos pesquisadores foi o primeiro a sugerir que a autoimunidade desempenha um papel importante no desenvolvimento da doença de Parkinson.
A equipe descobriu que uma proteína chamada alfa-sinucleína age como um farol para as células T do sistema imunológico, fazendo com que elas ataquem as células do cérebro e, assim, contribuindo para a progressão da doença de Parkinson.
A alfa-sinucleína se desdobra, formando grupos tóxicos nas células nervosas produtoras de dopamina das pessoas com a doença. Os aglomerados podem se acumular, formando massas maiores e distintas, chamadas corpos de Lewy.
Sinais precoces de autoimunidade
Os autores do presente estudo relatam o caso de um homem cujo sangue continha células T que reagiram à alfa-sinucleína pelo menos uma década antes de os médicos o diagnosticarem com a doença de Parkinson.
"Isso nos diz que a detecção de respostas de células T pode ajudar no diagnóstico de pessoas em risco ou nos estágios iniciais do desenvolvimento da doença, quando muitos dos sintomas ainda não foram detectados", diz Alessandro Sette, professor da LJI, autor correspondente do estudo. novo estudo.
"É importante ressaltar que poderíamos sonhar com um cenário em que a interferência precoce nas respostas das células T poderia impedir que a doença se manifestasse ou progredisse"
O homem começou a sentir sintomas motores em 2008 e recebeu um diagnóstico da doença de Parkinson em 2009, aos 47 anos.
Ele entrou em contato com os cientistas da LJI depois de ler sobre o estudo anterior e se ofereceu para doar amostras de sangue coletadas entre 1998 e 2018 para um propósito não relacionado.
As amostras revelaram que, em 1998, as células T no sangue tinham como alvo a alfa-sinucleína.
Em outras palavras, houve reatividade auto-imune pelo menos 10 anos antes de ele começar a desenvolver sintomas motores.
Alterações após o diagnóstico
Para investigar como a reatividade autoimune muda nos anos após o diagnóstico, a equipe recrutou 97 pessoas que receberam o diagnóstico de Parkinson há menos de uma década.
Eles coletaram amostras de sangue e compararam a reatividade imunológica das amostras à alfa-sinucleína à do sangue de 67 participantes saudáveis do controle pareados por idade.
A equipe descobriu que as células T direcionadas à alfa-sinucleína são mais abundantes na época do diagnóstico. À medida que a doença progride, seu número diminui, com poucas dessas células permanecendo 10 anos após o diagnóstico.
Em seu artigo, os pesquisadores admitem que a resposta auto-imune que destacam pode não ser específica à de Parkinson. Estudos futuros precisarão investigar se as células T também atingem a alfa-sinucleína em outras doenças neurodegenerativas.
Mas se a reatividade é específica da doença de Parkinson, isso aumenta a evidência de que a maioria dos danos às células nervosas produtoras de dopamina ocorre no início da doença.
Pesquisas anteriores sugeriram que o número de células nervosas em uma região chave da substância negra diminui em até 90% nos primeiros 4 anos após o diagnóstico.
Isso poderia explicar por que as tentativas de desenvolver tratamentos para retardar a progressão da doença de Parkinson até agora não foram bem-sucedidas: a condição pode se tornar irreversível após a perda da maioria dos neurônios produtores de dopamina.
Se as pessoas receberam terapia imunossupressora antes de desenvolverem sintomas motores, isso poderia proteger as células.
Planos futuros
Com isso em mente, os pesquisadores estão interessados em monitorar pessoas com alto risco genético de desenvolver Parkinson, bem como pessoas que apresentam sintomas precoces, como distúrbio do sono REM.
Se os testes mostrarem que suas células T estão reagindo à alfa-sinucleína, os participantes podem se beneficiar do recebimento de tratamentos experimentais para diminuir a resposta imune.
Existem evidências de que um tipo de imunoterapia, chamada terapia com fator de necrose tumoral (TNF), possa funcionar.
Em um estudo, as pessoas que receberam terapia anti-TNF para doença inflamatória intestinal tiveram 78% menos probabilidade de desenvolver a doença de Parkinson, em comparação com as pessoas que não receberam o tratamento.
Ainda assim, como observam os autores do presente estudo:
“Tentativas de desenvolver tratamento para retardar a progressão da [doença de Parkinson] até agora não foram bem-sucedidas. Um dos fatores importantes na falta de sucesso é que pode ser difícil modificar a doença quando o tratamento é iniciado depois que a maioria das [células nervosas na substância negra] já foi perdida.
Assim, a identificação de preditores precoces eficazes de [Parkinson] é de fundamental importância para o desenvolvimento de terapias futuras. Original em inglês, tradução Google, revisão Hugo. Fonte: Medical News Today.
segunda-feira, 4 de maio de 2020
Cães podem cheirar coronavírus?
May 4, 2020 - Cientistas do Reino Unido estão trabalhando duro para encontrar uma nova arma no combate ao COVID-19 e a arma é "DOG". Sim ... Os cientistas da Escola de Higiene e Medicina Tropical de Londres (LHTSM) acreditam que podem treinar caninos para detectar o cheiro e diagnosticar pessoas com doenças. É sabido que cães são usados para detectar a presença de superbactérias, presença de cânceres e doenças neurológicas, como a doença de Parkinson.
Anteriormente, o LHTSM realizou um treinamento bem-sucedido que demonstrou que os cães podem detectar a malária. Os cientistas dizem que doenças respiratórias como gripe e outras apresentam alguns odores específicos e, de fato, bastante indistintas. No mesmo caso, o COVID-19 também possui um odor específico, e os cães poderiam aprender e detectar esse cheiro. Nem todos os cães são adequados para serem treinados para esse tipo de diagnóstico. O Cocker Spaniel e um Labrador Retriever possuem um olfato incomumente aguçado e a capacidade de serem treinados.
Estima-se que os cães treinados sejam capazes de cheirar 750 pessoas por hora. Atualmente, os cientistas estão treinando seis cães. No treinamento, os cães recebem máscaras faciais de pacientes com COVID-19 para cheirar o cheiro único do coronavírus que pode ser identificado pelos sentidos aprimorados do olfato de um canino. Levará várias semanas para treinar cães e se os cães conseguirem detectar o coronavírus, essa nova ferramenta de diagnóstico será uma grande conquista. Original em inglês, tradução Google, revisão Hugo. Fonte: Oktelugu.
Anteriormente, o LHTSM realizou um treinamento bem-sucedido que demonstrou que os cães podem detectar a malária. Os cientistas dizem que doenças respiratórias como gripe e outras apresentam alguns odores específicos e, de fato, bastante indistintas. No mesmo caso, o COVID-19 também possui um odor específico, e os cães poderiam aprender e detectar esse cheiro. Nem todos os cães são adequados para serem treinados para esse tipo de diagnóstico. O Cocker Spaniel e um Labrador Retriever possuem um olfato incomumente aguçado e a capacidade de serem treinados.
Estima-se que os cães treinados sejam capazes de cheirar 750 pessoas por hora. Atualmente, os cientistas estão treinando seis cães. No treinamento, os cães recebem máscaras faciais de pacientes com COVID-19 para cheirar o cheiro único do coronavírus que pode ser identificado pelos sentidos aprimorados do olfato de um canino. Levará várias semanas para treinar cães e se os cães conseguirem detectar o coronavírus, essa nova ferramenta de diagnóstico será uma grande conquista. Original em inglês, tradução Google, revisão Hugo. Fonte: Oktelugu.
O impacto da estimulação cerebral profunda na função sexual de pacientes com doença de Parkinson
2020 May - Resumo
A estimulação cerebral profunda (DBS) do núcleo subtalâmico (STN) é usada no tratamento da doença de Parkinson avançada (DP) com benefícios bem estabelecidos sobre as complicações motoras. No entanto, poucos estudos abordando o impacto do DBS em dimensões não motoras, como a função sexual, foram realizados. Este estudo tem como objetivo determinar o efeito do DBS-STN na atividade sexual de pacientes com DP e estabelecer fatores preditivos para declínio da função sexual após a cirurgia.
MATERIAIS E MÉTODOS:
Vinte e um pacientes com DP submetidos a DBS-STN foram comparados com 19 candidatos à cirurgia elegíveis. As medidas clínicas incluíram progressão da doença (escala Hoehn e Yahr), avaliação da função sexual (Índice de Função Sexual Feminina e Índice Internacional de Função Erétil), severidade dos sintomas depressivos (Inventário Depressivo Beck II-II), sintomas motores (Doença de Parkinson Unificada da Sociedade de Transtornos do Movimento) Escala de Classificação Parte III) e qualidade de vida (39 itens do Parkinson's Disease Questionnaire). Os desfechos primários foram o desenvolvimento de disfunção sexual em mulheres e disfunção erétil em homens. A análise de regressão foi realizada para delinear os fatores de risco para o desenvolvimento de deterioração da função sexual.
RESULTADOS:
Disfunção erétil estava presente em 83,3% dos homens e disfunção sexual em 77,8% das mulheres tratadas com DBS-STN. As mulheres com disfunção sexual apresentaram maior pontuação de 39 itens no Questionário de Doença de Parkinson (P = 0,017) e maior prevalência de doenças cardiovasculares (P = 0,012) em comparação com as mulheres sem disfunção sexual. A idade foi um fator preditivo independente para o desenvolvimento de disfunção erétil em homens (risco relativo = 1,26; P = 0,033) e disfunção sexual em mulheres (risco relativo = 1,30; P = 0,039), independentemente da submissão de DBS-STN.
CONCLUSÕES:
A função sexual em ambos os sexos de pacientes com DP não parece ser influenciada pelo próprio DBS-STN, mas por características psicológicas e clínicas. Original em inglês, tradução Google, revisão Hugo. Fonte: PubMed.
A estimulação cerebral profunda (DBS) do núcleo subtalâmico (STN) é usada no tratamento da doença de Parkinson avançada (DP) com benefícios bem estabelecidos sobre as complicações motoras. No entanto, poucos estudos abordando o impacto do DBS em dimensões não motoras, como a função sexual, foram realizados. Este estudo tem como objetivo determinar o efeito do DBS-STN na atividade sexual de pacientes com DP e estabelecer fatores preditivos para declínio da função sexual após a cirurgia.
MATERIAIS E MÉTODOS:
Vinte e um pacientes com DP submetidos a DBS-STN foram comparados com 19 candidatos à cirurgia elegíveis. As medidas clínicas incluíram progressão da doença (escala Hoehn e Yahr), avaliação da função sexual (Índice de Função Sexual Feminina e Índice Internacional de Função Erétil), severidade dos sintomas depressivos (Inventário Depressivo Beck II-II), sintomas motores (Doença de Parkinson Unificada da Sociedade de Transtornos do Movimento) Escala de Classificação Parte III) e qualidade de vida (39 itens do Parkinson's Disease Questionnaire). Os desfechos primários foram o desenvolvimento de disfunção sexual em mulheres e disfunção erétil em homens. A análise de regressão foi realizada para delinear os fatores de risco para o desenvolvimento de deterioração da função sexual.
RESULTADOS:
Disfunção erétil estava presente em 83,3% dos homens e disfunção sexual em 77,8% das mulheres tratadas com DBS-STN. As mulheres com disfunção sexual apresentaram maior pontuação de 39 itens no Questionário de Doença de Parkinson (P = 0,017) e maior prevalência de doenças cardiovasculares (P = 0,012) em comparação com as mulheres sem disfunção sexual. A idade foi um fator preditivo independente para o desenvolvimento de disfunção erétil em homens (risco relativo = 1,26; P = 0,033) e disfunção sexual em mulheres (risco relativo = 1,30; P = 0,039), independentemente da submissão de DBS-STN.
CONCLUSÕES:
A função sexual em ambos os sexos de pacientes com DP não parece ser influenciada pelo próprio DBS-STN, mas por características psicológicas e clínicas. Original em inglês, tradução Google, revisão Hugo. Fonte: PubMed.
Necessidades autorreferidas de pacientes com doença de Parkinson durante a emergência COVID-19 na Itália
03 May 2020 - Resumo
Por causa do surto de COVID-19, serviços clínicos regulares para pacientes com doença de Parkinson (DP) foram subitamente suspensos, causando preocupações, confusão e necessidades inesperadas em uma população tão frágil. Aqui, revisamos as mensagens espontaneamente enviadas pelos pacientes a uma clínica italiana de DP durante as duas primeiras semanas do bloqueio do COVID-19 (9 a 21 de março de 2020), a fim de destacar suas principais necessidades e, em seguida, delinear estratégias apropriadas de atendimento a esse problema neste período crítico.
Cento e sessenta e duas mensagens foram analisadas. Quarenta e seis por cento consultaram serviços clínicos; 28% comunicaram um agravamento clínico agudo, cuja alteração terapêutica foi realizada em 52% dos casos; 17% (pacientes com idade mais jovem e doença mais leve) perguntaram sobre a relação entre DP e COVID-19; 8% informaram sobre um evento intercorrente.
Nossa análise sugere que as necessidades dos pacientes com DP durante a emergência do COVID-19 incluem informações adequadas e completas, uma atualização oportuna sobre alterações nos serviços clínicos e a continuidade do tratamento, mesmo em modo remoto. Ao abordar essas questões, agravamento clínico agudo, complicações e subsequentes alterações terapêuticas podem ser evitadas. Nesta perspectiva, sistemas de telecomunicações e medicina virtual devem ser implementados.
Introdução
A Itália foi arduamente flagelada pela pandemia da doença de Coronavírus 2019 (COVID-19) [1] e, em 9 de março de 2020, medidas extraordinárias (bloqueio) foram ordenadas. As atividades rotineiras dos hospitais foram interrompidas [1] e um grande número de neurologistas foi empregado para tratar pacientes com COVID-19. Portanto, visitas de acompanhamento e atividades agendadas para pacientes com doença de Parkinson (DP) foram subitamente suspensas.
A mídia forneceu informações contínuas sobre fatos relacionados ao surto de COVID-19; no entanto, às vezes, ele é incompleto ou inadequado [2]. A falta de informações adequadas, juntamente com a disseminação da emergência e a suspensão regular dos serviços clínicos, causou preocupações e confusão em pacientes com DP, que entraram em contato massivo com seus médicos para várias perguntas.
Neste estudo, coletamos as principais consultas levantadas por pacientes de uma clínica de DP de um único centro italiano nas duas primeiras semanas de bloqueio do COVID-19. Nosso objetivo foi focar suas principais necessidades e identificar estratégias oportunas para auxiliar adequadamente os pacientes com DP durante esta emergência.
Métodos
Foram coletados e analisados e-mails, mensagens telefônicas e mensagens vocais telefônicas enviadas espontaneamente de pacientes ou cuidadores de DP para a Clínica de Parkinson do Hospital Universitário Tor Vergata (Roma, Itália), de 9 a 21 de março de 2020.
As consultas e comunicações (Q) foram classificadas em 4 grupos, dependendo do conteúdo: (Q1) relação entre COVID-19 e DP; (Q2) alterações agudas nos sintomas neurológicos; (Q3) ocorrência de condições médicas / cirúrgicas intercorrentes; (Q4) serviços clínicos. Para cada paciente, idade, sexo, duração da doença, estágio e endereço de Hoehn e Yahr (HY) foram coletados retrospectivamente no prontuário eletrônico.
Possíveis modificações terapêuticas devido ao Q2 foram registradas. O estudo seguiu os padrões éticos locais e os princípios das declarações de Helsinque.
Análise estatística
A distribuição das variáveis contínuas foi avaliada e as distribuídas não normalmente foram transformadas em Log10 para permitir a análise estatística. A estatística descritiva foi calculada para variáveis categóricas. As diferenças de grupo foram analisadas por testes paramétricos ou não paramétricos, conforme apropriado (Software: IBM-SPSS).
Resultados
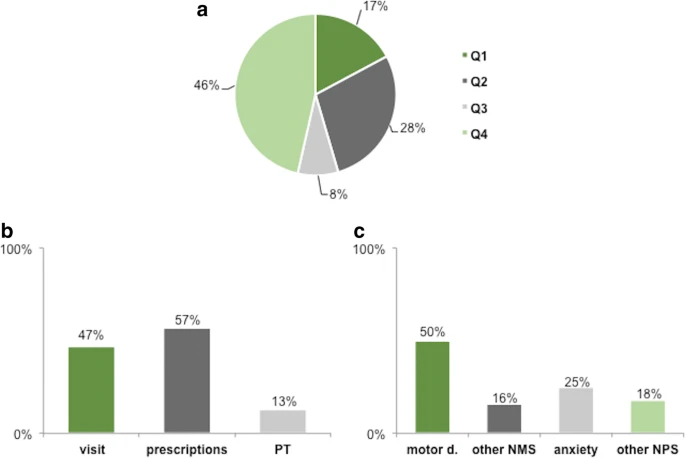
Cento e sessenta e duas comunicações foram recebidas, 89,2% da área de Roma, 8,6% do sul da Itália e 2,2% de outras regiões do centro norte. A Figura 1 a representa a prevalência de consultas. O quarto trimestre (sobre serviços clínicos) foi o mais frequente (46%). A tabela 1 (apresentada na fonte) resume os parâmetros clínico-demográficos dos pacientes. A idade diferiu significativamente (F (3.126) = 3,35; p = 0,02), sendo menor no primeiro trimestre (55,3 anos) em comparação com o quarto trimestre (65,3) (Bonferroni post hoc, p = 0,01). Além disso, o HY diferiu significativamente (F (3.117) = 4,9; p = 0,003), sendo maior no terceiro trimestre (3,8) em comparação ao primeiro trimestre (2,1) (p = 0,002).
Os pacientes do terceiro trimestre (aqueles com estágio HY mais alto) comunicaram um evento médico / cirúrgico intercorrente, que exigiu em 46,2% dos casos uma internação hospitalar (1 morte). Suspeita de infecção por COVID-19 em 23,1% deles, mas confirmada em nenhum.
O quarto trimestre representou o grupo mais numeroso. Os pacientes perguntaram sobre a confirmação das atividades programadas (por exemplo, visitas, ensaios) em 47% dos casos, exigiram prescrições de medicamentos ou certificações em 57% e reclamaram da suspensão dos programas de reabilitação (fisioterapia, TP) em 13% (Fig. 1c).
Discussão
Revisamos todas as consultas e comunicações fornecidas espontaneamente pelos pacientes com DP a uma equipe da clínica italiana de DP durante as duas primeiras semanas do bloqueio do COVID-19, a fim de destacar suas principais necessidades e desenvolver estratégias oportunas de assistência durante esse período crítico.
Em 46% dos casos, os pacientes foram contatados para questões relacionadas aos serviços clínicos, a saber, para atualização das atividades programadas (visitas, ensaios), para solicitar prescrições ou para reclamar da suspensão do TP.
Vinte e oito por cento dos pacientes comunicaram um agravamento clínico agudo, tanto em distúrbios motores quanto em sintomas neuropsiquiátricos e outros não motores. Embora nenhum desses pacientes tenha sido afetado pelo COVID-19, eles experimentaram a piora de sua condição no mesmo momento do bloqueio e do surto de infecção, consistentemente com o conhecido efeito prejudicial do estresse na sintomatologia da DP [3]. Cinquenta e dois por cento desses pacientes necessitaram de alterações terapêuticas, muitas vezes consistindo em um maior uso de benzodiazepínicos e neurolépticos, além do ajuste de drogas dopaminérgicas.
Dezessete por cento dos pacientes, especificamente os mais jovens, com uma doença mais branda, nos contataram para pedir esclarecimentos sobre as relações entre COVID-19 e DP, em particular sobre o risco de contrair a infecção devido à DP e seus medicamentos.
Finalmente, 8% dos pacientes, os mais afetados, comunicaram a aparência de um evento médico / cirúrgico intercorrente. A doença de COVID-19 era suspeita, mas não confirmada em 3 desses pacientes.
Este estudo tem várias limitações. Primeiro, não se trata de uma pesquisa estruturada sistemática em uma população de DP, mas de um conjunto de comunicações autorreferidas, fornecidas espontaneamente pelos pacientes por e-mails, textos por telefone e mensagens vocais. Na verdade, as necessidades de pacientes mais velhos, com comprometimento cognitivo e sem instrução ou com maior comprometimento poderiam ter sido subestimadas. Então, os dados vieram da área de Roma, que foi menos afetada pelo COVID-19 do que em outras regiões, limitando a generalização a toda a população italiana. Por fim, focamos no início do bloqueio e nas fases iniciais da emergência do COVID-19.
No entanto, nossa análise sugere que as principais necessidades dos pacientes com DP nessa emergência foram duas. Primeiro, as informações corretas e oportunas. De fato, uma comunicação precisa com os pacientes sobre as relações entre DP e COVID-19 e uma atualização oportuna do cronograma dos serviços clínicos podem atenuar o estresse e limitar possíveis agravamentos dos sintomas, responsáveis, por sua vez, por intervenções terapêuticas inesperadas. Segundo, a continuidade do atendimento, mesmo no modo "inteligente". Pacientes com DP realmente necessitam de tratamentos contínuos e verificações regulares. Consequentemente, o aumento da telemedicina e das visitas “virtuais” ou PT pode ser extremamente útil, bem como a digitalização de diferentes serviços.
As tecnologias baseadas na Web e as telecomunicações virtuais, embora dificultadas por várias limitações (os possíveis problemas técnicos para pacientes mais velhos e avançados ou preocupações com privacidade / burocracia) [4, 5], representam assim a maneira de garantir o devido cuidado aos pacientes com DP durante o COVID- 19 emergência. Original em inglês, tradução Google, revisão Hugo. Fonte: Springer.
Por causa do surto de COVID-19, serviços clínicos regulares para pacientes com doença de Parkinson (DP) foram subitamente suspensos, causando preocupações, confusão e necessidades inesperadas em uma população tão frágil. Aqui, revisamos as mensagens espontaneamente enviadas pelos pacientes a uma clínica italiana de DP durante as duas primeiras semanas do bloqueio do COVID-19 (9 a 21 de março de 2020), a fim de destacar suas principais necessidades e, em seguida, delinear estratégias apropriadas de atendimento a esse problema neste período crítico.
Cento e sessenta e duas mensagens foram analisadas. Quarenta e seis por cento consultaram serviços clínicos; 28% comunicaram um agravamento clínico agudo, cuja alteração terapêutica foi realizada em 52% dos casos; 17% (pacientes com idade mais jovem e doença mais leve) perguntaram sobre a relação entre DP e COVID-19; 8% informaram sobre um evento intercorrente.
Nossa análise sugere que as necessidades dos pacientes com DP durante a emergência do COVID-19 incluem informações adequadas e completas, uma atualização oportuna sobre alterações nos serviços clínicos e a continuidade do tratamento, mesmo em modo remoto. Ao abordar essas questões, agravamento clínico agudo, complicações e subsequentes alterações terapêuticas podem ser evitadas. Nesta perspectiva, sistemas de telecomunicações e medicina virtual devem ser implementados.
Introdução
A Itália foi arduamente flagelada pela pandemia da doença de Coronavírus 2019 (COVID-19) [1] e, em 9 de março de 2020, medidas extraordinárias (bloqueio) foram ordenadas. As atividades rotineiras dos hospitais foram interrompidas [1] e um grande número de neurologistas foi empregado para tratar pacientes com COVID-19. Portanto, visitas de acompanhamento e atividades agendadas para pacientes com doença de Parkinson (DP) foram subitamente suspensas.
A mídia forneceu informações contínuas sobre fatos relacionados ao surto de COVID-19; no entanto, às vezes, ele é incompleto ou inadequado [2]. A falta de informações adequadas, juntamente com a disseminação da emergência e a suspensão regular dos serviços clínicos, causou preocupações e confusão em pacientes com DP, que entraram em contato massivo com seus médicos para várias perguntas.
Neste estudo, coletamos as principais consultas levantadas por pacientes de uma clínica de DP de um único centro italiano nas duas primeiras semanas de bloqueio do COVID-19. Nosso objetivo foi focar suas principais necessidades e identificar estratégias oportunas para auxiliar adequadamente os pacientes com DP durante esta emergência.
Métodos
Foram coletados e analisados e-mails, mensagens telefônicas e mensagens vocais telefônicas enviadas espontaneamente de pacientes ou cuidadores de DP para a Clínica de Parkinson do Hospital Universitário Tor Vergata (Roma, Itália), de 9 a 21 de março de 2020.
As consultas e comunicações (Q) foram classificadas em 4 grupos, dependendo do conteúdo: (Q1) relação entre COVID-19 e DP; (Q2) alterações agudas nos sintomas neurológicos; (Q3) ocorrência de condições médicas / cirúrgicas intercorrentes; (Q4) serviços clínicos. Para cada paciente, idade, sexo, duração da doença, estágio e endereço de Hoehn e Yahr (HY) foram coletados retrospectivamente no prontuário eletrônico.
Possíveis modificações terapêuticas devido ao Q2 foram registradas. O estudo seguiu os padrões éticos locais e os princípios das declarações de Helsinque.
Análise estatística
A distribuição das variáveis contínuas foi avaliada e as distribuídas não normalmente foram transformadas em Log10 para permitir a análise estatística. A estatística descritiva foi calculada para variáveis categóricas. As diferenças de grupo foram analisadas por testes paramétricos ou não paramétricos, conforme apropriado (Software: IBM-SPSS).
Resultados
Cento e sessenta e duas comunicações foram recebidas, 89,2% da área de Roma, 8,6% do sul da Itália e 2,2% de outras regiões do centro norte. A Figura 1 a representa a prevalência de consultas. O quarto trimestre (sobre serviços clínicos) foi o mais frequente (46%). A tabela 1 (apresentada na fonte) resume os parâmetros clínico-demográficos dos pacientes. A idade diferiu significativamente (F (3.126) = 3,35; p = 0,02), sendo menor no primeiro trimestre (55,3 anos) em comparação com o quarto trimestre (65,3) (Bonferroni post hoc, p = 0,01). Além disso, o HY diferiu significativamente (F (3.117) = 4,9; p = 0,003), sendo maior no terceiro trimestre (3,8) em comparação ao primeiro trimestre (2,1) (p = 0,002).
Os pacientes do terceiro trimestre (aqueles com estágio HY mais alto) comunicaram um evento médico / cirúrgico intercorrente, que exigiu em 46,2% dos casos uma internação hospitalar (1 morte). Suspeita de infecção por COVID-19 em 23,1% deles, mas confirmada em nenhum.
O quarto trimestre representou o grupo mais numeroso. Os pacientes perguntaram sobre a confirmação das atividades programadas (por exemplo, visitas, ensaios) em 47% dos casos, exigiram prescrições de medicamentos ou certificações em 57% e reclamaram da suspensão dos programas de reabilitação (fisioterapia, TP) em 13% (Fig. 1c).
Discussão
Revisamos todas as consultas e comunicações fornecidas espontaneamente pelos pacientes com DP a uma equipe da clínica italiana de DP durante as duas primeiras semanas do bloqueio do COVID-19, a fim de destacar suas principais necessidades e desenvolver estratégias oportunas de assistência durante esse período crítico.
Em 46% dos casos, os pacientes foram contatados para questões relacionadas aos serviços clínicos, a saber, para atualização das atividades programadas (visitas, ensaios), para solicitar prescrições ou para reclamar da suspensão do TP.
Vinte e oito por cento dos pacientes comunicaram um agravamento clínico agudo, tanto em distúrbios motores quanto em sintomas neuropsiquiátricos e outros não motores. Embora nenhum desses pacientes tenha sido afetado pelo COVID-19, eles experimentaram a piora de sua condição no mesmo momento do bloqueio e do surto de infecção, consistentemente com o conhecido efeito prejudicial do estresse na sintomatologia da DP [3]. Cinquenta e dois por cento desses pacientes necessitaram de alterações terapêuticas, muitas vezes consistindo em um maior uso de benzodiazepínicos e neurolépticos, além do ajuste de drogas dopaminérgicas.
Dezessete por cento dos pacientes, especificamente os mais jovens, com uma doença mais branda, nos contataram para pedir esclarecimentos sobre as relações entre COVID-19 e DP, em particular sobre o risco de contrair a infecção devido à DP e seus medicamentos.
Finalmente, 8% dos pacientes, os mais afetados, comunicaram a aparência de um evento médico / cirúrgico intercorrente. A doença de COVID-19 era suspeita, mas não confirmada em 3 desses pacientes.
Este estudo tem várias limitações. Primeiro, não se trata de uma pesquisa estruturada sistemática em uma população de DP, mas de um conjunto de comunicações autorreferidas, fornecidas espontaneamente pelos pacientes por e-mails, textos por telefone e mensagens vocais. Na verdade, as necessidades de pacientes mais velhos, com comprometimento cognitivo e sem instrução ou com maior comprometimento poderiam ter sido subestimadas. Então, os dados vieram da área de Roma, que foi menos afetada pelo COVID-19 do que em outras regiões, limitando a generalização a toda a população italiana. Por fim, focamos no início do bloqueio e nas fases iniciais da emergência do COVID-19.
No entanto, nossa análise sugere que as principais necessidades dos pacientes com DP nessa emergência foram duas. Primeiro, as informações corretas e oportunas. De fato, uma comunicação precisa com os pacientes sobre as relações entre DP e COVID-19 e uma atualização oportuna do cronograma dos serviços clínicos podem atenuar o estresse e limitar possíveis agravamentos dos sintomas, responsáveis, por sua vez, por intervenções terapêuticas inesperadas. Segundo, a continuidade do atendimento, mesmo no modo "inteligente". Pacientes com DP realmente necessitam de tratamentos contínuos e verificações regulares. Consequentemente, o aumento da telemedicina e das visitas “virtuais” ou PT pode ser extremamente útil, bem como a digitalização de diferentes serviços.
As tecnologias baseadas na Web e as telecomunicações virtuais, embora dificultadas por várias limitações (os possíveis problemas técnicos para pacientes mais velhos e avançados ou preocupações com privacidade / burocracia) [4, 5], representam assim a maneira de garantir o devido cuidado aos pacientes com DP durante o COVID- 19 emergência. Original em inglês, tradução Google, revisão Hugo. Fonte: Springer.
domingo, 3 de maio de 2020
Bateria de vida fixa (descartável) ou recarregável para estimulação cerebral profunda: preferência e satisfação em pacientes chineses com doença de Parkinson
May 02, 2020 - Objetivo Avaliar a preferência e a satisfação dos pacientes com doença de Parkinson chinesa (DP) tratados com estimulação cerebral profunda (DBS).
Antecedentes
O DBS é uma terapia amplamente usada para DP. Agora existe uma escolha entre IPGs (geradores de pulso implantáveis) de vida fixa (descartável) e IPGs recarregáveis, cada um com suas vantagens e desvantagens.
Métodos
Duzentos e vinte pacientes com DP tratados com DBS preencheram um questionário auto-elaborado para avaliar a satisfação e a experiência a longo prazo com o tipo de bateria que haviam escolhido e os principais fatores que afetam suas escolhas. A pesquisa foi realizada on-line e verificada duas vezes quanto à completude e precisão. Resultados O valor médio da duração do seguimento foi de 18 meses. 87,3% dos DBS usavam IPGs recarregáveis (r-IPG). A escolha entre IPGs recarregáveis e não recarregáveis foi significativamente associada à acessibilidade do paciente (χ2 (1) = 19,13, p menor que 0,001). Curiosamente, o recurso de programação remota afetou significativamente as escolhas dos pacientes entre marcas nacionais e importadas (χ2 (1) = 16,81, p menor que 0,001). 87,7% dos pacientes estavam satisfeitos com os efeitos estimulantes e com o dispositivo implantado. 40,6% dos pacientes com r-IPGs sentiram-se confiantes ao manusear seus dispositivos dentro de uma semana após a alta. Mais da metade dos pacientes verificava as baterias toda semana. O intervalo médio para recarga da bateria foi de 4,3 dias. 57,8% dos pacientes passaram cerca de uma hora recarregando e 71,4% deles recarregaram a bateria independentemente. A maneira mais popular de os pacientes aprenderem sobre a cirurgia de DBS foi através da mídia (79/220, 35,9%), incluindo programas de Internet e televisão. A reabilitação (40,6%, 78/192) e a programação (36,5%, 70/192) foram dois cursos principais que a maioria dos pacientes queria aprender após a cirurgia.
Conclusão
A maioria dos pacientes ficou satisfeita com suas escolhas de IPGs. O status financeiro dos pacientes e a função de programação remota foram os dois fatores mais críticos em sua decisão. A habilidade de usar IPG recarregável foi fácil de dominar pela maioria dos pacientes. Original em inglês, tradução Google, revisão Hugo. Fonte: Medrxiv.
Antecedentes
O DBS é uma terapia amplamente usada para DP. Agora existe uma escolha entre IPGs (geradores de pulso implantáveis) de vida fixa (descartável) e IPGs recarregáveis, cada um com suas vantagens e desvantagens.
Métodos
Duzentos e vinte pacientes com DP tratados com DBS preencheram um questionário auto-elaborado para avaliar a satisfação e a experiência a longo prazo com o tipo de bateria que haviam escolhido e os principais fatores que afetam suas escolhas. A pesquisa foi realizada on-line e verificada duas vezes quanto à completude e precisão. Resultados O valor médio da duração do seguimento foi de 18 meses. 87,3% dos DBS usavam IPGs recarregáveis (r-IPG). A escolha entre IPGs recarregáveis e não recarregáveis foi significativamente associada à acessibilidade do paciente (χ2 (1) = 19,13, p menor que 0,001). Curiosamente, o recurso de programação remota afetou significativamente as escolhas dos pacientes entre marcas nacionais e importadas (χ2 (1) = 16,81, p menor que 0,001). 87,7% dos pacientes estavam satisfeitos com os efeitos estimulantes e com o dispositivo implantado. 40,6% dos pacientes com r-IPGs sentiram-se confiantes ao manusear seus dispositivos dentro de uma semana após a alta. Mais da metade dos pacientes verificava as baterias toda semana. O intervalo médio para recarga da bateria foi de 4,3 dias. 57,8% dos pacientes passaram cerca de uma hora recarregando e 71,4% deles recarregaram a bateria independentemente. A maneira mais popular de os pacientes aprenderem sobre a cirurgia de DBS foi através da mídia (79/220, 35,9%), incluindo programas de Internet e televisão. A reabilitação (40,6%, 78/192) e a programação (36,5%, 70/192) foram dois cursos principais que a maioria dos pacientes queria aprender após a cirurgia.
Conclusão
A maioria dos pacientes ficou satisfeita com suas escolhas de IPGs. O status financeiro dos pacientes e a função de programação remota foram os dois fatores mais críticos em sua decisão. A habilidade de usar IPG recarregável foi fácil de dominar pela maioria dos pacientes. Original em inglês, tradução Google, revisão Hugo. Fonte: Medrxiv.
sábado, 2 de maio de 2020
O mecanismo de discinesia de Parkinson explicado
Movimentos involuntários causados pela terapia de reposição de dopamina podem ser aliviados com a supressão do RasGRP1, constata o estudo.
May 01, 2020 - JUPITER, FL - Muitas pessoas com doença de Parkinson acabam desenvolvendo movimentos debilitantes chamados discinesias, um efeito colateral do seu tão necessário medicamento de reposição de dopamina. O mecanismo subjacente a esse efeito colateral indesejado é desconhecido até agora. Uma colaboração internacional liderada pela Scripps Research, na Flórida, encontrou uma causa-chave e, com ela, potencialmente, uma nova rota para fornecer alívio.
A terapia de reposição de dopamina melhora os sintomas de Parkinson no início, mas, eventualmente, o tratamento dá lugar a movimentos corporais incontroláveis e bruscos. Mas por que? Novas pesquisas mostram que subjacente a esse desenvolvimento está o aumento não intencional da proteína de uma terapia com o nome pesado “fator de liberação de nucleotídeo Ras-guanina 1, ou RasGRP1”, para abreviar. Esse aumento no RasGRP1 produz uma cascata de efeitos que levam a movimentos involuntários anormais conhecidos como LID ou discinesia induzida por L-DOPA, diz o co-autor Srinivasa Subramaniam, PhD, professor associado de neurociência da Scripps Research, na Flórida.
De forma encorajadora, a colaboração descobriu que, em camundongos com dopamina e outros modelos animais, a inibição da produção de RasGRP1 no cérebro durante a substituição da dopamina diminuiu os movimentos involuntários sem negar os efeitos úteis da terapia com dopamina.
Tomadas em conjunto, a pesquisa oferece um novo caminho para aliviar a discinesia de Parkinson, permitindo a manutenção da terapia de reposição de dopamina, diz Subramaniam.
O grupo de Subramaniam há muito tempo se interessa pela sinalização celular nos movimentos motores subjacentes do cérebro e como é afetado por doenças cerebrais, incluindo Huntington e Parkinson.
"Os pacientes de Parkinson descrevem a discinesia induzida pelo tratamento como uma das características mais debilitantes de sua doença", diz Subramaniam. "Esses estudos mostram que, se podemos desregular a sinalização de RasGRP1 antes da substituição da dopamina, temos a oportunidade de melhorar significativamente sua qualidade de vida".
O estudo “RasGRP1 é um fator causal no desenvolvimento da discinesia induzida por L-DOPA na doença de Parkinson”, publicado na revista Science Advances em 1º de maio. Além de Subramaniam, o co-autor principal é Alessandro Usiello, PhD, de a Universidade da Campânia, Luigi Vanvitelli, Caserta, Itália, e o Laboratório de Neurociências Comportamentais da Ceinge Biotecnologie Avanzate, Nápoles, Itália.
A dopamina é um neurotransmissor e hormônio que desempenha um papel fundamental no movimento, aprendizado, memória, motivação e emoção. O Parkinson se desenvolve quando os neurônios produtores de dopamina em uma região do cérebro central chamada substância substantiva nigra param de funcionar ou morrem. É uma região do cérebro associada à iniciação e à recompensa do movimento, portanto, seu comprometimento causa uma ampla variedade de sintomas, incluindo rigidez, problemas de equilíbrio, dificuldade para caminhar, tremor, depressão e problemas de memória.
Os médicos tratam o Parkinson com terapia de reposição de dopamina, geralmente um medicamento chamado levodopa. O cérebro converte levodopa em dopamina e, em doses adequadas, isso leva à resolução dos sintomas. Mas à medida que a dose e a duração aumentam, um efeito colateral chamado discinesia pode se desenvolver. Depois de uma década, cerca de 95% dos pacientes de Parkinson experimentam algum grau de discinesia involuntária, diz Subramaniam.
A discinesia é diferente do tremor, de acordo com a Michael J. Fox Foundation.
“Pode parecer remexer, se contorcer, se contorcer, balançar a cabeça ou balançar o corpo”, explica a fundação. “Muitas pessoas dizem que preferem discinesia à rigidez ou diminuição da mobilidade. Outros, no entanto, apresentam discinesia ou movimentos dolorosos que interferem no exercício ou atividades sociais ou diárias.”
A razão do seu desenvolvimento iludiu os cientistas. Subramaniam e sua equipe estudaram o problema na última década, levando-os eventualmente à descoberta de que a sinalização RasGRP1 era o principal culpado.
"Há uma necessidade imediata de novos alvos terapêuticos para interromper a DIC ou discinesia induzida por L-DOPA na doença de Parkinson", diz Subramaniam. “Os tratamentos agora disponíveis funcionam mal e têm muitos efeitos colaterais indesejados. Acreditamos que isso representa um passo importante em direção a melhores opções para as pessoas com Parkinson."
Os próximos passos da pesquisa serão descobrir a melhor rota para reduzir seletivamente a expressão de RasGRP1 no estriado, sem afetar sua expressão em outras áreas do corpo, diz Subramaniam.
"A boa notícia é que, em camundongos, a total falta de RasGRP1 não é letal; portanto, acreditamos que o bloqueio do RasGRP1 com medicamentos ou mesmo com terapia genética pode ter muito pouco ou nenhum efeito colateral importante", diz Subramaniam.
"É raro uma instituição sem fins lucrativos possuir os conhecimentos de química medicinal e desenvolvimento de medicamentos necessários para identificar e desenvolver tal terapia, mas temos isso na Scripps Research", diz Subramaniam. "Nossa próxima tarefa é desenvolver compostos adequados capazes de bloquear o RasGRP1 no estriado".
Além de Subramaniam e Usiello, os autores do estudo são co-primeiros autores Mehdi Eshraghi, Uri Nimrod Ramírez-Jarquín e Neelam Shahani; Supriya Swarnkar, Nicole Galli, Oscar Rivera, George Tsaprailis, Catherina Scharager-Tapia e Gogce Crynen, todos da Scripps Research, Flórida; os co-autores Tommaso Nuzzo e Arianna De Rosa, da Universidade da Campânia, Luigi Vanvitelli, Caserta, Itália, e o Laboratório de Neurociências Comportamentais da Ceinge Biotecnologie Avanzate, Nápoles; Qin Li e Erwan Bezard da Motac Neuroscience em Manchester, Reino Unido e a Academia de Ciências Médicas da China em Pequim, China; e Marie-Laure Thiolat, do Institut des Maladies Neurodegeneratives e da Universite de Bordeaux, Institute des Maladies Neurodegeneratives de Bordeaux, França.
Este trabalho foi apoiado pelo National Institute of Neurological Disorders and Stroke at the National Institutes of Health, concede os R010NS087019-01A1 e R01-NS094577-01A1, a Cure for Huntington Disease Initiative Foundation, a Fondazione Cariplo e Ricerca Ateneo, Universita Campania. Original em inglês, tradução Google, revisão Hugo. Fonte: Scripps.
(dup) Postagem feita neste blog por impedimento de compartilhamento no facebook do blog "titular".
sexta-feira, 1 de maio de 2020
Casal casado há 58 anos morre dias depois do COVID-19
May 1, 2020 - Marido e mulher, casados há 58 anos, morreram com apenas quatro dias de diferença como resultado de complicações do novo coronavírus.
Margaret Sanders Powe, 80 anos, morreu em 14 de abril no Baptist East Memorial Hospital em Memphis, Tennessee. O Dr. Charles Edwin Powe Jr., também conhecido como Ed, 88 anos, morreu em 18 de abril.
"Eles gostaram da vida juntos", disse a filha Hettie Reule ao "Good Morning America". “Como toda família, sempre há momentos, mas eles realmente trabalharam juntos para superar esses momentos difíceis. Eles se apoiaram em sua fé para trazer paz e conforto a essas situações.”
"Eles viveram uma vida bonita", acrescentou. “Eles eram um casal doce. Ficamos com o coração partido porque eles se foram, mas há conforto em saber que estão juntos. "
Antes de se casar, Margaret conheceu Ed, um ginecologista e obstetra, na Flórida, enquanto trabalhava como comissária de bordo. Mais tarde, eles se mudaram para Charlotte, Carolina do Norte, onde criaram seus filhos, Hettie e Charles Powe III.
A família descreveu Margaret como tendo um grande senso de estilo e talento artístico - muitas vezes apontando agulhas, pinturas e arranjos de flores. Ed era um fã de futebol e se orgulhava de seu trabalho. Ele gostava especialmente de ter filhos, disse Reule.
Ambos gostavam de jantares, montanhas e grandes reuniões familiares.
"Ela era vivaz e enérgica", disse Reule sobre sua mãe. "Ela amava as pessoas."
"Ele era paciente, sempre encorajador", acrescentou ela sobre o pai. “Ele também tinha um amor genuíno pelas pessoas. Ele gostava de criar momentos divertidos. Ele era muito ativo. Ele voltava para casa depois do trabalho, brincava com meu irmão e eu - futebol ou luta livre. Ele amava sua família e ele amava minha mãe.
Ed e Margaret também eram carinhosamente conhecidos como "Poppie" ou "Popo" e "Nana" para suas cinco netas: Anne-Grace, Mary e Emma Reule e Elizabeth e Margaret Powe.
Quando solicitada a descrever o relacionamento que mantinha com os avós, Margaret Powe, 20, disse que sua Nana era conhecida por seu espírito jovem e amor por fazer compras.
"Minha avó [e eu] éramos muito próximas", ela disse à "GMA". “Todos os meus amigos diriam que ela era sua maior seguidora no Instagram. Ela era muito ativa nas mídias sociais.”
Margaret Powe continuou: “Meu avô tinha senso de humor e era uma boa pessoa para pedir conselhos. Estou na faculdade e ele era médico, então teríamos essas conversas. "
Charles Powe disse que, à medida que seus pais envelheciam, eles desenvolveram vários problemas de saúde. Margaret teve artrite reumatóide e cirurgia para uma ruptura da aorta no início de março. Ed tinha a doença de Parkinson.
Ambos foram hospitalizados no início deste ano por pneumonia, e é assim que Powe suspeita que sua mãe e seu pai eventualmente tenham contraído e testado positivo para o COVID-19, disse ele.
Quando Margaret ficou doente e começou a mostrar sintomas, foi levada para o Baptist Memorial Hospital em Memphis. Ed a seguiu logo depois.
A equipe do Memorial Batista havia providenciado para que o casal tivesse quartos próximos um do outro.
Powe disse ao "GMA" que as enfermeiras estavam "acima e além" para não apenas cuidar de Margaret e Ed, mas também para garantir que a família estivesse bem informada.
"Eles eram super afiados, corajosos e compassivos", disse Powe. “Emily foi uma [enfermeira] que nos ajudou muito. Nós pensamos que seria muito legal se eles pudessem ficar juntos. Ela trabalhou duro para ajudar a fazer isso acontecer. Foi apenas um grande alívio para nós.”
Dias antes de sua morte, Powe pôde ver seus pais através de uma parede de vidro no hospital. Ele e sua família também estavam se despedindo via FaceTime.
A esposa de Powe, Lisa, disse ao "GMA" que ela conhece seus sogros desde que era adolescente e eles costumavam se referir a ela como sua "filha".
"Eles sempre me fizeram sentir tão amada", disse ela. “Apreciei tudo o que eles fizeram pela minha família. Minha sogra, a coisa dela era que ela sempre quis levar cada uma das netas para Nova York para seus 16 anos e ela o fez. Eu apenas pensei que ela fizesse coisas muito especiais para cada membro da família.”
Devido às ordens de ficar em casa em meio à pandemia, as famílias Reule e Powe agora são incapazes de realizar cerimônias de celebração da vida de Margaret e Ed.
Quando é seguro fazê-lo, eles esperam férias em família para homenageá-los.
"Como eles adoravam ter todos em um só lugar", disse Lisa Powe. Original em inglês, tradução Google, revisão Hugo. Fonte: ABC Columbia.
(dup) Postagem feita neste blog por impedimento de compartilhamento no facebook do blog "titular".
Margaret Sanders Powe, 80 anos, morreu em 14 de abril no Baptist East Memorial Hospital em Memphis, Tennessee. O Dr. Charles Edwin Powe Jr., também conhecido como Ed, 88 anos, morreu em 18 de abril.
"Eles gostaram da vida juntos", disse a filha Hettie Reule ao "Good Morning America". “Como toda família, sempre há momentos, mas eles realmente trabalharam juntos para superar esses momentos difíceis. Eles se apoiaram em sua fé para trazer paz e conforto a essas situações.”
"Eles viveram uma vida bonita", acrescentou. “Eles eram um casal doce. Ficamos com o coração partido porque eles se foram, mas há conforto em saber que estão juntos. "
Antes de se casar, Margaret conheceu Ed, um ginecologista e obstetra, na Flórida, enquanto trabalhava como comissária de bordo. Mais tarde, eles se mudaram para Charlotte, Carolina do Norte, onde criaram seus filhos, Hettie e Charles Powe III.
A família descreveu Margaret como tendo um grande senso de estilo e talento artístico - muitas vezes apontando agulhas, pinturas e arranjos de flores. Ed era um fã de futebol e se orgulhava de seu trabalho. Ele gostava especialmente de ter filhos, disse Reule.
Ambos gostavam de jantares, montanhas e grandes reuniões familiares.
"Ela era vivaz e enérgica", disse Reule sobre sua mãe. "Ela amava as pessoas."
"Ele era paciente, sempre encorajador", acrescentou ela sobre o pai. “Ele também tinha um amor genuíno pelas pessoas. Ele gostava de criar momentos divertidos. Ele era muito ativo. Ele voltava para casa depois do trabalho, brincava com meu irmão e eu - futebol ou luta livre. Ele amava sua família e ele amava minha mãe.
Ed e Margaret também eram carinhosamente conhecidos como "Poppie" ou "Popo" e "Nana" para suas cinco netas: Anne-Grace, Mary e Emma Reule e Elizabeth e Margaret Powe.
Quando solicitada a descrever o relacionamento que mantinha com os avós, Margaret Powe, 20, disse que sua Nana era conhecida por seu espírito jovem e amor por fazer compras.
"Minha avó [e eu] éramos muito próximas", ela disse à "GMA". “Todos os meus amigos diriam que ela era sua maior seguidora no Instagram. Ela era muito ativa nas mídias sociais.”
Margaret Powe continuou: “Meu avô tinha senso de humor e era uma boa pessoa para pedir conselhos. Estou na faculdade e ele era médico, então teríamos essas conversas. "
Charles Powe disse que, à medida que seus pais envelheciam, eles desenvolveram vários problemas de saúde. Margaret teve artrite reumatóide e cirurgia para uma ruptura da aorta no início de março. Ed tinha a doença de Parkinson.
Ambos foram hospitalizados no início deste ano por pneumonia, e é assim que Powe suspeita que sua mãe e seu pai eventualmente tenham contraído e testado positivo para o COVID-19, disse ele.
Quando Margaret ficou doente e começou a mostrar sintomas, foi levada para o Baptist Memorial Hospital em Memphis. Ed a seguiu logo depois.
A equipe do Memorial Batista havia providenciado para que o casal tivesse quartos próximos um do outro.
Powe disse ao "GMA" que as enfermeiras estavam "acima e além" para não apenas cuidar de Margaret e Ed, mas também para garantir que a família estivesse bem informada.
"Eles eram super afiados, corajosos e compassivos", disse Powe. “Emily foi uma [enfermeira] que nos ajudou muito. Nós pensamos que seria muito legal se eles pudessem ficar juntos. Ela trabalhou duro para ajudar a fazer isso acontecer. Foi apenas um grande alívio para nós.”
Dias antes de sua morte, Powe pôde ver seus pais através de uma parede de vidro no hospital. Ele e sua família também estavam se despedindo via FaceTime.
A esposa de Powe, Lisa, disse ao "GMA" que ela conhece seus sogros desde que era adolescente e eles costumavam se referir a ela como sua "filha".
"Eles sempre me fizeram sentir tão amada", disse ela. “Apreciei tudo o que eles fizeram pela minha família. Minha sogra, a coisa dela era que ela sempre quis levar cada uma das netas para Nova York para seus 16 anos e ela o fez. Eu apenas pensei que ela fizesse coisas muito especiais para cada membro da família.”
Devido às ordens de ficar em casa em meio à pandemia, as famílias Reule e Powe agora são incapazes de realizar cerimônias de celebração da vida de Margaret e Ed.
Quando é seguro fazê-lo, eles esperam férias em família para homenageá-los.
"Como eles adoravam ter todos em um só lugar", disse Lisa Powe. Original em inglês, tradução Google, revisão Hugo. Fonte: ABC Columbia.
(dup) Postagem feita neste blog por impedimento de compartilhamento no facebook do blog "titular".
Sobrevivente do COVID-19 pede: 'Para todos vocês: continuem lutando'
Friday, May 1 2020 - (AP) - Sugando o pouco oxigênio que seus pulmões ainda podem processar, Diane Wanten não recuaria em sua luta contra uma doença que está matando dezenas de milhares por semana em todo o mundo. Muitos ainda estavam esperando por ela.
“Ele me virou na cabeça: eu preciso sobreviver a isso. Ainda quero voltar para casa”, disse ela, lembrando-se dos dias sombrios em uma unidade de terapia intensiva belga há algumas semanas. “Antes de adormecer, fiquei automaticamente acordada um pouco mais para ter certeza de que ainda estava viva. E eu esperava poder acordar de manhã, por favor.
Colada atrás de um escudo claustrofóbico que cobria toda a cabeça, ela às vezes acordava de um sono em meio pânico, imaginando se havia deixado comprimidos suficientes na caixa para o marido de volta para casa, atingido por Parkinson e demência precoce.
Ela finalmente venceu o COVID-19 após três semanas de hospitalização, incluindo 16 dias na UTI. Ela se reuniu com o marido, Francesco, e está se recuperando na casa de seu filho. Ainda não há um abraço, já que Wanten, de 61 anos, está em grande parte em quarentena em seu quarto e a uma distância de seu marido, que não entende o que está acontecendo. Somente o contato visual vale a pena.
Com uma voz rouca e ainda lutando para respirar 100% normalmente, Wanten tem uma lição permanente para todos aqueles que procuram voltar da doença debilitante que já matou pelo menos 200.000 pessoas em todo o mundo e infectou milhões de outras.
“Para todos vocês: continuem lutando. Vale a pena”, disse ela. “No início, é difícil. Mas quando olho para o resultado, digo a todos: Vá em frente.” Para quase todos os que lutam contra a luta dela em todo o mundo, há família esperando, amigos esperando, entes queridos esperando.
Antes que o coronavírus a colocasse perto da porta da morte, Wanten já sabia o quanto a vida poderia ser difícil. Ela vendeu sapatos, limpou escritórios, casou-se com um jovem mineiro de carvão cujo pai havia descido da região italiana de La Spezia, no grande movimento de imigração da Europa no pós-guerra. O fechamento de minas no leste da Bélgica foi difícil o suficiente, mas seu marido desenvolveu a doença de Parkinson aos 38 anos e, há mais de um ano, demência precoce. Ela mesma lutou contra o câncer há cinco anos.
"Ela passou por muita coisa", disse seu filho Frederico Taramaschi.
Ainda assim, o coronavírus a pegou de surpresa. Ela já havia enfrentado febre e tosse com remédios para aliviar a dor e um xarope quando tudo subitamente voltou uma semana depois. A província de Limburgo é o epicentro do coronavírus na Bélgica e ela estava bem no meio.
Ela foi fazer um check-up em 3 de abril e, quando chegou ao hospital Jessa, na cidade de Hasselt, "eu não podia contar nada ao médico porque não conseguia respirar". O médico só tinha uma opção, ela disse. "Direto para a enfermaria de emergência."
O estresse em Jessa, um dos principais hospitais da Bélgica, a cerca de 80 quilômetros a leste de Bruxelas, foi intenso. Dentro de 24 horas, os casos aumentariam de 257 para 343 na província de Limburgo.
Atordoada com os remédios e com medo da morte durante os primeiros dias, os pensamentos se desviavam frequentemente para o marido. "Eu não percebi todas as coisas que estavam acontecendo, mas isso passou pela minha cabeça: como ele seria?"
"Ele sempre dizia: 'No dia em que você não está mais lá, eu quero ir também.' Eu disse para mim mesma: 'Eu tenho que seguir em frente porque eu realmente não quero que nós dois morramos'".
Naquela época, Frederico e sua esposa, Tania, já estavam cuidando do marido, uma extensão natural de um vínculo familiar. Havia medo de que Francesco o tivesse também, mas Frederico disse: "Não pensei duas vezes. Meus pais sempre cuidaram muito bem de mim.”
Ao contrário das famílias de mais de 200.000 vítimas, este pode se alegrar. Mas o caminho de volta ainda é longo. Sair da UTI para uma enfermaria regular foi uma vitória, mas a fisioterapia teve que começar.
"Eu estava tonta, não consegui encontrar meu equilíbrio e minha respiração estava diminuindo", disse ela. A princípio, apenas levantar-se era um esforço, uma prova do que o vírus havia feito nos pulmões. Palavras foram escalonadas com suspiros.
A equipe médica conhece bem os desafios.
“Eles precisam de alguns meses de reabilitação porque ficam muito fracos. Seus músculos se foram. E isso é mais do que as outras doenças ", disse Luc Jamaer, do hospital Jessa.
Lentamente, seu vigor e ânimo voltaram e, na semana passada, ela foi autorizada a sair da cadeira de rodas e entrar no carro de seu filho para recuperação e fisioterapia em sua casa.
Chegou a hora de olhar para o futuro e o que o vírus lhe ensinou.
Gerações diferem. “Aprendi que tenho que cuidar melhor das coisas. Seu medicamento sempre foi colocado em duas caixas. Se eles tivessem terminado - ela disse, com a voz sumindo. "Agora eu sei que tenho que escrever tudo."
Para Frederico, o mais recente acidente de família reforçou sua crença no carpe diem. "Você precisa aproveitar ao máximo todos os dias porque, quem sabe o que o amanhã traz".
Wanten aproveitará seu dia em breve também. O dia em que ela poderá tocar e abraçar sua querida novamente será na véspera do dia das mães belga.Wanten vai aproveitar
"Será o melhor dia das mães que eu já tive." Original em inglês, tradução Google, revisão Hugo. Fonte: Air1.
(dup) Postagem feita neste blog por impedimento de compartilhamento no facebook do blog "titular".
“Ele me virou na cabeça: eu preciso sobreviver a isso. Ainda quero voltar para casa”, disse ela, lembrando-se dos dias sombrios em uma unidade de terapia intensiva belga há algumas semanas. “Antes de adormecer, fiquei automaticamente acordada um pouco mais para ter certeza de que ainda estava viva. E eu esperava poder acordar de manhã, por favor.
Colada atrás de um escudo claustrofóbico que cobria toda a cabeça, ela às vezes acordava de um sono em meio pânico, imaginando se havia deixado comprimidos suficientes na caixa para o marido de volta para casa, atingido por Parkinson e demência precoce.
Ela finalmente venceu o COVID-19 após três semanas de hospitalização, incluindo 16 dias na UTI. Ela se reuniu com o marido, Francesco, e está se recuperando na casa de seu filho. Ainda não há um abraço, já que Wanten, de 61 anos, está em grande parte em quarentena em seu quarto e a uma distância de seu marido, que não entende o que está acontecendo. Somente o contato visual vale a pena.
Com uma voz rouca e ainda lutando para respirar 100% normalmente, Wanten tem uma lição permanente para todos aqueles que procuram voltar da doença debilitante que já matou pelo menos 200.000 pessoas em todo o mundo e infectou milhões de outras.
“Para todos vocês: continuem lutando. Vale a pena”, disse ela. “No início, é difícil. Mas quando olho para o resultado, digo a todos: Vá em frente.” Para quase todos os que lutam contra a luta dela em todo o mundo, há família esperando, amigos esperando, entes queridos esperando.
Antes que o coronavírus a colocasse perto da porta da morte, Wanten já sabia o quanto a vida poderia ser difícil. Ela vendeu sapatos, limpou escritórios, casou-se com um jovem mineiro de carvão cujo pai havia descido da região italiana de La Spezia, no grande movimento de imigração da Europa no pós-guerra. O fechamento de minas no leste da Bélgica foi difícil o suficiente, mas seu marido desenvolveu a doença de Parkinson aos 38 anos e, há mais de um ano, demência precoce. Ela mesma lutou contra o câncer há cinco anos.
"Ela passou por muita coisa", disse seu filho Frederico Taramaschi.
Ainda assim, o coronavírus a pegou de surpresa. Ela já havia enfrentado febre e tosse com remédios para aliviar a dor e um xarope quando tudo subitamente voltou uma semana depois. A província de Limburgo é o epicentro do coronavírus na Bélgica e ela estava bem no meio.
Ela foi fazer um check-up em 3 de abril e, quando chegou ao hospital Jessa, na cidade de Hasselt, "eu não podia contar nada ao médico porque não conseguia respirar". O médico só tinha uma opção, ela disse. "Direto para a enfermaria de emergência."
O estresse em Jessa, um dos principais hospitais da Bélgica, a cerca de 80 quilômetros a leste de Bruxelas, foi intenso. Dentro de 24 horas, os casos aumentariam de 257 para 343 na província de Limburgo.
Atordoada com os remédios e com medo da morte durante os primeiros dias, os pensamentos se desviavam frequentemente para o marido. "Eu não percebi todas as coisas que estavam acontecendo, mas isso passou pela minha cabeça: como ele seria?"
"Ele sempre dizia: 'No dia em que você não está mais lá, eu quero ir também.' Eu disse para mim mesma: 'Eu tenho que seguir em frente porque eu realmente não quero que nós dois morramos'".
Naquela época, Frederico e sua esposa, Tania, já estavam cuidando do marido, uma extensão natural de um vínculo familiar. Havia medo de que Francesco o tivesse também, mas Frederico disse: "Não pensei duas vezes. Meus pais sempre cuidaram muito bem de mim.”
Ao contrário das famílias de mais de 200.000 vítimas, este pode se alegrar. Mas o caminho de volta ainda é longo. Sair da UTI para uma enfermaria regular foi uma vitória, mas a fisioterapia teve que começar.
"Eu estava tonta, não consegui encontrar meu equilíbrio e minha respiração estava diminuindo", disse ela. A princípio, apenas levantar-se era um esforço, uma prova do que o vírus havia feito nos pulmões. Palavras foram escalonadas com suspiros.
A equipe médica conhece bem os desafios.
“Eles precisam de alguns meses de reabilitação porque ficam muito fracos. Seus músculos se foram. E isso é mais do que as outras doenças ", disse Luc Jamaer, do hospital Jessa.
Lentamente, seu vigor e ânimo voltaram e, na semana passada, ela foi autorizada a sair da cadeira de rodas e entrar no carro de seu filho para recuperação e fisioterapia em sua casa.
Chegou a hora de olhar para o futuro e o que o vírus lhe ensinou.
Gerações diferem. “Aprendi que tenho que cuidar melhor das coisas. Seu medicamento sempre foi colocado em duas caixas. Se eles tivessem terminado - ela disse, com a voz sumindo. "Agora eu sei que tenho que escrever tudo."
Para Frederico, o mais recente acidente de família reforçou sua crença no carpe diem. "Você precisa aproveitar ao máximo todos os dias porque, quem sabe o que o amanhã traz".
Wanten aproveitará seu dia em breve também. O dia em que ela poderá tocar e abraçar sua querida novamente será na véspera do dia das mães belga.Wanten vai aproveitar
"Será o melhor dia das mães que eu já tive." Original em inglês, tradução Google, revisão Hugo. Fonte: Air1.
(dup) Postagem feita neste blog por impedimento de compartilhamento no facebook do blog "titular".
Assinar:
Postagens (Atom)